| 病棟 | 西病棟 14F | 外来 | 外来診療棟A 2F |
|---|---|---|---|
| 外来受付 | Tel:022-717-7779 | 独自webサイト | 東北大学大学院医学系研究科 糖尿病代謝内科学分野 |
| 対象疾患 | 糖尿病/高脂血症/肥満症/マルチプルリスクファクター症候群とメタボリックシンドローム | ||
糖尿病代謝・内分泌内科は主に、糖尿病を初めとした代謝疾患と副腎や甲状腺などの内分泌疾患を取り扱っております。外来診療は、それぞれの疾患の専門医が日替わりで担当しております。また入院診療は、疾患別に複数の医師によるグループ制で担当しております。毎週、教授をはじめスタッフ全員で入院症例検討会を行い、各々の患者さんの病態や治療方針などを話し合い情報共有して、退院後の外来診療にもフィードバックしております。各グループによる症例検討は毎日行っています
対象疾患
1.糖尿病
- 1型糖尿病
- 2型糖尿病
- 妊娠糖尿病
- ステロイド糖尿病
- 内分泌異常に伴う糖尿病
- 膵性糖尿病
- ミトコンドリア糖尿病
糖尿病
糖尿病はおもに1型糖尿病と2型糖尿病に分類されます。
1型糖尿病はインスリンを産生する膵ベータ細胞が免疫細胞に破壊されて発症する自己免疫疾患で、体内でインスリンがほとんど産生されないので治療にインスリン注射療法が不可欠となります。2型糖尿病はインスリン分泌低下やインスリン抵抗性(インスリンが効きにくい)によりインスリンの相対的不足を生じ、血糖が上がります。治療は病状によって異なり、食事療法や運動療法、経口薬、インスリン注射療法などがあります。
また、糖尿病には遺伝子の異常によるものもあり、原因遺伝子として、インスリン遺伝子やミトコンドリア遺伝子、インスリン受容体遺伝子、MODY遺伝子、Wolfram遺伝子などが挙げられます。また妊娠糖尿病(妊娠中に発見された糖尿病)や糖尿病合併妊娠(糖尿病患者さんで妊娠した人)の診療も行っております。
糖尿病の治療の根幹は合併症予防にあります。血糖コントロールの悪い状態が続くと、糖尿病昏睡や感染症などの急性合併症、神経障害、網膜症、腎症などの細小血管症、虚血性心疾患に代表される動脈硬化に起因する大血管症などの慢性合併症も発症しやすくなります。
糖尿病の治療は前述のように多岐にわたります。以前の糖尿病薬は、インスリン製剤と数種類の内服薬に限られていました。しかし現在は内服薬やインスリン製剤の多様化に加えて、注射製剤では体重減少効果も併せ持つGLP1受容体作動薬が登場し、多数の組み合わせから個々の患者さんのその時々の病状に最も適した治療法を選択できるようになりました。
2.その他の代謝疾患
1)脂質異常症(高脂血症)
- 高コレステロール血症 (家族性高コレステロール血症など含む)
- 高中性脂肪血症(LPL欠損症など含む)
2)肥満症(高度肥満症)
3)低血糖症(インスリンノーマ含む)
1)脂質異常症(高脂血症)
脂質異常症は、血中の脂質のうち、コレステロールと中性脂肪のいずれかないし両方が増加した状態をさします。特に高コレステロール血症は虚血性心疾患の最も重大な危険因子であることが明らかとなっています。
脂質異常症そのものには全く自覚症状がありません。総理府の調査では、脂質異常症に対してのイメージは、他の生活習慣病に比べて怖いとは感じないという結果がでています。しかし脂質異常症を放置すると全身の血管で動脈硬化が進行し、脳梗塞や虚血性心疾患などが出現するため、サイレントキラーとも呼ばれています。
2)肥満症
肥満症は脂肪組織が皮下や内臓周囲に過剰に蓄積されることにより引き起こされる疾患です。BMI(Body Mass Index=体重/身長の2乗)が25を超えると場合を「肥満」と定義します。さらに、内蔵脂肪の割合が多かったり、肥満による健康障害が合併していたりする場合には、医学的減量が必要となり、「肥満症」と診断されます。肥満に合併する健康障害には糖尿病や脂質異常症の他、高血圧、動脈硬化性疾患、睡眠時無呼吸障害、脂肪肝などがあり、脂肪組織の減少によりこれらの健康障害が改善することが期待できます。ただ太っている状態を良くするのではなく、その奥に潜む合併症を治療することっが最も大切です。
3.内分泌疾患
1)副腎疾患
- 副腎皮質機能低下症(原発性、続発性)
- 副腎偶発腫瘍
- 機能性副腎皮質腫瘍(原発性アルドステロン症、クッシング症候群、性ホルモン産生腫瘍など)
- 非機能性副腎皮質腫瘍
- 副腎皮質癌
- その他の副腎腫瘍;骨髄脂肪腫、神経節神経腫などの神経原性腫瘍、オンコサイトーマ、副腎血腫、悪性リンパ腫など
- 大結節性副腎皮質過形成
- 褐色細胞腫、傍神経節腫
- 先天性副腎過形成、副腎皮質酵素欠損症
2)副甲状腺疾患、骨代謝疾患
- 原発性副甲状腺機能亢進症
- 原発性副甲状腺機能低下症
- 内分泌性骨粗鬆症、骨軟化症
3)視床下部、及び、下垂体疾患
- 鞍上部病変(治療)に続発する視床下部機能障害など
- 下垂体前葉機能低下症(成人発症成長ホルモン分泌不全症(重症)を含む)
- 機能性下垂体腫瘍(クッシング病、先端巨大症、プロラクチノーマなど)
- 非機能性下垂体腫瘍、ラトケ嚢胞
- 下垂体前葉炎、リンパ球性漏斗下垂体後葉炎
- 中枢性尿崩症
4)甲状腺疾患
- バセドウ病
- 橋本病
5)遺伝性内分泌腫瘍
- 多発性内分泌腫瘍(1型、2a型、2b型)
- von Hippel-Lindau病
内分泌疾患全般
内分泌代謝疾患は、時に全身の臓器システムに多種多彩な症状や所見を呈することがあり、これらを包括的に捉えて、適切な診断と治療を行うことが必要です。病態により薬物治療だけでなく、手術や血管内治療を行うこともあります。当院では、内分泌疾患の診断に重要な役割を果たす画像機能検査や様々な内分泌臓器に対する手術治療経験が豊富であり、院内の各科と緊密に連携し、統合的アプローチで診療を行っております。
当診療科の診療内容と特色
糖尿病・代謝疾患
◆対象
糖尿病や脂質異常症、肥満、動脈硬化症など、代謝異常が原因で生じる疾患診療の拠点として、東北各地の病院から多くの患者さんが紹介されます。
症例は、血糖コントロール不良の難治例、なかなか体重を減量できない高度肥満症例、原因不明の低血糖症例、合併症をまとめて検査したい症例など、多岐にわたります。
◆検査
糖尿病に対する基本的な検査はもちろんのこと、糖尿病合併症や肥満、高脂血症、動脈硬化症、高血圧症など幅広く精査しています。
具体的には、糖尿病神経障害の有無を調べる神経伝導速度測定、心電図RR間隔測定、超音 波検査による頸動脈壁肥厚度測定、上肢・下肢血圧の同時測定による血管硬化度(脈波検査)、精密体脂肪計(InBody)、腹部CTによる内臓脂肪定量などを行っています。また、糖尿病に関連する遺伝子の解析も患者さんの要望に応じて実施しております。
◆治療
糖尿病は生活習慣と密接しており、長く付き合っていくことも多い病気のため、患者さん自身のご理解が不可欠です。治療は食事療法、運動療法、内服薬、インスリン注射療法など多岐にわたりますが、患者さんの病状や生活習慣に合わせて個々に適した治療法を選択しています。
インスリン注射療法は、従来のペン型インスリンによる自己注射に加えて、インスリンポンプによる持続インスリン注入療法(CSII)も積極的に導入しています。また、CSIIに持続グルコースモニターシステム(CGMS)(上図)を組み合わせたリアルタイムCGMセンサー併用型インスリンポンプ(SAP)療法(下図)も行っており、その導入数は全国有数です。これらの機器を使用することで、低血糖や高血糖を回避して血糖コントロールが安定しやすくなるだけでなく、患者さんは頻回の血糖測定やインスリン注射に伴う煩雑さやストレスから解放されます。さらに、人工知能(AI)を搭載したSAP療法の発展により、管理が難しい1型糖尿病でも血糖変動のさらなる安定が得られております。
糖尿病治療ではメディカルスタッフも大きな役割を担っています。糖尿病療養指導士によるインスリン自己注射や在宅自己血糖測定の指導、管理栄養士による食事療法の指導、理学療法士による運動療法など、患者さんがご自宅でも必要な治療を継続できるようにサポートしています。見逃されやすい合併症である糖尿病足病変を糖尿病療養指導士が発見し、フットケアすることで足切断を回避できたこともあります。また、平成24年から始まった糖尿病透析予防指導管理プログラムでは、医師・看護師・管理栄養士が集学的に連携・介入し、糖尿病の重大な合併症である腎機能の悪化を防ぐことに効果を上げています。
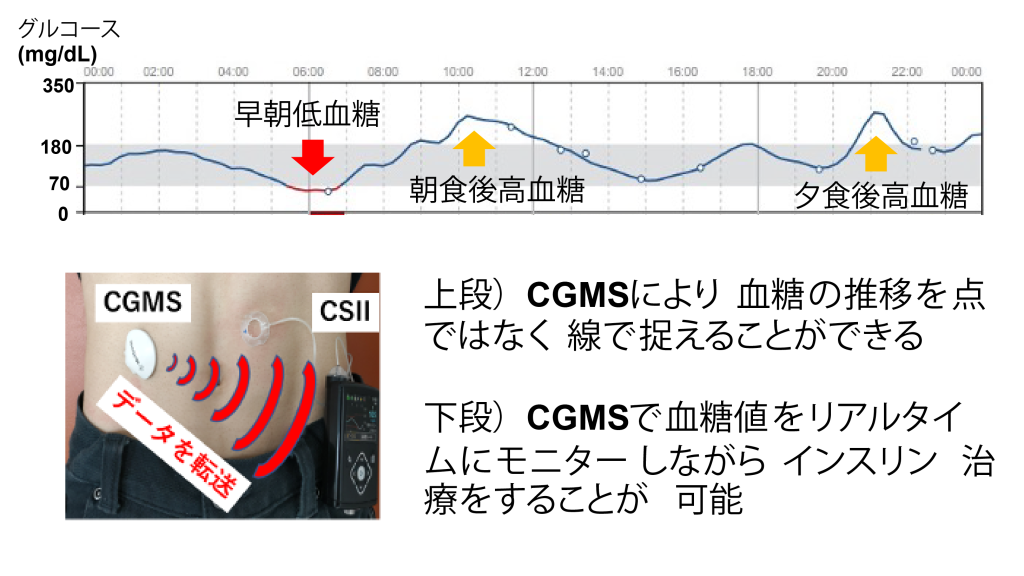
図 上段)CGMSによる24時間血糖変動 下段)SAP療法
◆入院診療
目的に応じて、様々なプログラムで対応しています。
- 教育入院:食事・運動療法を実際に体験し、必要に応じて薬物療法を始めるため、おおよそ2週間程度入院します。初めて糖尿病を指摘された方や外来での血糖コントロールがなかなか安定しない方などが対象となり、糖尿病との付き合い方を身に着けるための入院ともいえます。
- 検査入院:糖尿病や合併症の精密検査を集中して行う数泊から1週間の入院です。
- 治療入院:血糖コントロール不良の場合に、治療法を見直して合併症を治療するための入院です。入院期間は病状により異なります。
- 緊急入院:糖尿病性昏睡、重症感染症、心筋梗塞、脳卒中などの合併症のため急な入院です。必要に応じて他科専門科に診療を依頼することがあります。随時対応しております。
◆他科(往診)診療
大きな病気をした後や手術前後は血糖が変動しやすくなります。大学病院には多くの診療科が存在しますが、ほとんど全ての診療科から入院患者さんの糖尿病診療の依頼を受けています。当科では、それらのコンサルトに迅速に対応し、血糖コントロールの改善のために最適の治療法をお勧めしています。特殊な例として、難治性糖尿病に対する膵臓移植や膵島移植の術前術後の血糖管理や、内科治療では解決ができない高度肥満症に対する減量代謝改善手術(肥満外科治療)に対しての内科的サポートなどがあります。
◆他院との連携
他の医療機関から紹介を受けた患者さんは、上記の様々な治療で病状が改善した後、原則として紹介元の医療機関に戻って治療を続けていただきます。当科での診療が必要になりましたら、またいつでも診療いたします。このように紹介元の医院や病院と密接な地域連携を保ちながら診療しております。
内分泌疾患
高血圧症の成因診断
◆2次性高血圧(内分泌性高血圧症など)
高血圧症の患者さんは全国で推定4300万人に達しているといわれています。高血圧の約80-90%は原因がはっきりしておらず本態性高血圧症と呼ばれています。
一方、高血圧症の約10-20%は血圧調節に関わるホルモン(内分泌)の異常、慢性腎臓病を始めとする腎疾患、腎動脈の狭窄病変、睡眠時無呼吸症候群などを原因としており、2次性高血圧症と呼ばれています。これらの2次性高血圧症の一部は、その原因を適切に治療することにより高血圧症の治癒する場合や原因に基づいたより適切な治療を選択することも可能となります。特に当科では内分泌性高血圧に対して、内分泌の各専門分野から積極的に診断と治療を行っています。若年発症の高血圧症、十分な降圧が困難な治療抵抗性高血圧症患者さんについて多数のご紹介を頂いており、これまでの診療経験の蓄積を活かして、引き続きかかりつけの医療機関と連携を図りながら、よりよい高血圧治療を提供して参ります。
関連診療科との院内連携
◆副腎疾患
1.原発性アルドステロン症
血圧を上昇させるホルモンは多数ありますが、その中でも最も強力、かつ、重要なホルモンのひとつがアルドステロンです。副腎から分泌されるアルドステロンですが、その分泌が過剰となった病状が原発性アルドステロン症と診断されます。東北大学では1956年に当時の第2内科教授、鳥飼龍生先生が原発性アルドステロン症の本邦第1例目(世界で2例目)を診断治療、そして、報告されており、以来常にその先駆者として、現在へ至るまで本邦随一である多数の患者さんの診療経験に基づいた知見を蓄積しています。当科では最新かつ迅速なホルモン検査、画像機能検査を駆使して本症の検査診断を行っています。特に、原因の特定に必須となる副腎静脈サンプリング(カテーテル検査)は年間約100例の実績を誇り、常に最新のカテーテル検査法を開発し、更に高度な検査や治療への応用を図っています。また、片方の副腎が原因と診断される際は手術で高血圧症の治癒も期待されるため、当院泌尿器科と連携し、身体により負担の少ない、低侵襲な内視鏡手術による副腎手術を行っており、その手術実績も本邦随一です。近年ではより高度で安全な手術が可能となるロボット支援下による副腎への手術も実施しております。更に、手術よりも更に低侵襲な治療を希望される患者さんを念頭に、放射線診断科(高瀬圭教授)を中心とした院内各科との連携により、ラジオ波焼灼術による新規治療法の開発を目的とした医師主導治験を実施し、現在では保険収載されるに至りました。こうした新技術による治療を求めて、当科へは北海道や沖縄まで全国各地からの紹介を受けており、さらには海外からも患者さんの紹介が増えております。今後も、個々の患者さんに最適、かつ、最先端の検査及び治療法を提供出来るよう、継続して、様々な取組みを行って参ります。内分泌性高血圧症、原発性アルドステロン症が疑われます患者さんは、引き続き、当科内分泌外来へご紹介下さい。
2.クッシング症候群
アルドステロンに次いで、高血圧症の原因となる重要なホルモンが、アルドステロンと同じ副腎から分泌されるコルチゾールです。コルチゾールは生命維持に必須のホルモンですが、その分泌が過剰になると身体の各所に様々な病状を生じさせ、クッシング症候群と診断されます。副腎腫瘍からコルチゾールが過剰に分泌される場合に加えて、下垂体に微小な腫瘍(MRIなどの画像検査で発見出来ないことが多いほどに小さな病変)を認め、ここからコルチゾール分泌を促進するACTH(副腎皮質刺激ホルモン)が過剰に分泌される病状のふたつに大別され、それぞれ、副腎ないし下垂体に対する手術が治療の第一選択となります。クッシング症候群は実に多彩な症状や臓器障害を呈し、治療に難渋することもある高血圧症に加えて、肥満、糖尿病、時に多発骨折を伴う重症骨粗鬆症、重篤な感染症や心不全、血栓症、うつ状態などの精神症状なども招来し、診断治療が遅れると大きな健康被害に繋がります。しかし、診断に至るまで長い時間を要することも稀ではなく、クッシング症候群が疑われた際や、既にこれらの病状の治療中に副腎腫瘍を認めた際は、ぜひ、当科内分泌外来へご相談、ご紹介下さい。原発性アルドステロン症と同様に、本邦随一の副腎疾患に対する治療実績を活かして、適切、かつ、速やかな診断と治療を進めて参ります。
3.褐色細胞腫(傍神経節腫)
これまでは比較的稀な2次性高血圧症とされてきましたが、近年、画像検査機会の増加に伴い、動悸や頭痛、発作性の血圧上昇など、典型的な症状が軽度のうち、ないしは、無症状の状況のうちに、副腎偶発腫瘍として褐色細胞腫が診断される機会が増えています。腫瘍の増大と共にカテコラミン分泌も亢進し、著明な血圧の高値を認めるほかに、過剰なカテコラミンによる古典的、かつ、多彩な自覚症状を認めるようになり、更には、たこつぼ心筋症やカテコラミン心筋症による急性心不全、脳出血などの重篤な合併症が、本症の診断に先行することもあり、原発性アルドステロン症やクッシング症候群と同様に、早期の診断治療が重要です。当科では、ホルモン検査に加えて、各種の画像検査を適切に組み合わせて本症の鑑別診断を迅速に行うことが可能であり、手術治療に際しても、術前に必要十分な内科治療(カテコラミン合成阻害薬投与も含む)を行った上で、経験豊富な麻酔科と泌尿器科、外科の緊密な連携により、周術期リスクの低い、安全な手術治療が可能な態勢を整えております。
◆原発性副甲状腺機能亢進症の包括的評価
原発性副甲状腺機能亢進症では副甲状腺が活発に働き、過剰に副甲状腺ホルモン(PTH)を分泌することにより、血中カルシウム濃度が上昇します。日本ではおおよそ2000〜3000人に1人の頻度で、3:1の割合で女性に多く発症するとされており、決してまれな病気ではありません。典型的には高カルシウム血症を引き起こし、脱力発作や多尿、口渇感、吐き気、嘔吐、便秘等の消化器症状をきたします。重症の高カルシウム血症では急性腎不全や意識障害を起こすこともあります。一方で、明らかな血中カルシウム濃度が正常基準値の上限域程度に留まる方も多く、診断されるまで時間がかかることもまれではありません。原発性副甲状腺機能亢進症が放置されると、骨粗鬆症が進行して骨折リスクが上昇し、尿路結石を繰り返して発症する可能性がありますので、早期発見早期治療が望ましいとされています。
当院では、画像診断を行う放射線診断科、手術治療を担当する総合外科と連携して、原発性副甲状腺機能亢進症を円滑に診断、治療できる診療体制を整えています。その手術件数は全国有数です。原発性副甲状腺機能亢進症の背景にある遺伝性疾患の可能性の検討、合併症の評価をもとに、最適な治療方針(手術治療、薬物治療)を提案させていただきます。
年間症例数(2023年度)
糖尿病・代謝疾患
| 外来患者(のべ人数) | 12,212人 |
|---|---|
| 糖尿病外来 | 11,929人 |
| 脂質異常症外来 | 192人 |
| 肥満外来 | 91人 |
内分泌疾患
| 外来再来患者(のべ人数) | 8,374人 |
|---|
新患、新入院患者数(2024年度)
| 新患数 | 567人 |
|---|---|
| 新入院患者数 | 571人 |
内分泌疾患入院症例の内訳(延べ人数表記)
| 原発性アルドステロン症 | 107人 |
|---|---|
| 副腎性クッシング症候群 | 22人 |
| 褐色細胞腫/傍神経節腫 | 18人 |
| 副腎皮質癌 | 2人 |
| その他の副腎疾患 | 25人 |
| 原発性副甲状腺機能亢進症 | 46人 |
| ACTH依存性クッシング症候群 | 12人 |
| 先端巨大症 | 14人 |
| 下垂体機能低下症 | 35人 |
| バセドウ病/亜急性甲状腺炎 | 15人 |
| その他 | 15人 |
リンク
関連記事
- 2025.06.03
- 内科合同カンファレンス開催のお知らせ(6/24開催)
- 2024.06.06
- 内科合同カンファレンス開催のお知らせ(6/25開催)
- 2024.03.08
- 原発性アルドステロン症の新診断基準を確立 最新測定技術に基づく病態解明への一歩
- 2024.02.29
- 広報誌「hesso(へっそ)」42号を発行しました

 TEL
TEL アクセス
アクセス
 交通アクセス
交通アクセス