| 病棟 | 東病棟 16F | 外来 | 外来診療棟C 2F |
|---|---|---|---|
| 外来受付 | Tel : 022-717-7875 | 独自webサイト | 東北大学大学院 医学系研究科 内科病態学講座 呼吸器内科学分野 |
| 対象疾患 | 慢性閉塞性肺疾患(COPD)/気管支喘息/気管支拡張症/呼吸器腫瘍性疾患/呼吸器感染症/肺非結核性抗酸菌症/日和見感染症/びまん性肺疾患/サルコイドーシス | ||
特色
当科は呼吸器に関連する内科系疾患を扱う診療科です。2012年4月から呼吸器センターとして、呼吸器内科および呼吸器外科の両科で協力し合いながら、呼吸器疾患の診療に取り組んでいます。対象とする病気は、
- 慢性気道疾患:慢性閉塞性肺疾患、気管支喘息、気管支拡張症など
- 呼吸器腫瘍性疾患:肺がん、悪性胸膜中皮腫など
- 呼吸器感染症:肺非結核性抗酸菌症、日和見感染症など
- びまん性肺疾患:間質性肺炎など
- 希少疾患、難病、その他の疾患:サルコイドーシスなど
と多岐にわたっております。これら多くの呼吸器疾患に対してエビデンス(科学的な根拠)に基づく治療(標準治療)を実践することで最新かつ安全な診療を提供するだけでなく、将来の新しい治療法の確立を目的とした臨床試験等にも貢献しています。
対象疾患
慢性気道疾患・慢性閉塞性肺疾患
慢性閉塞性肺疾患(chronic obstructive pulmonary disease:COPD)は、以前は肺気腫や慢性気管支炎と呼ばれていました。タバコ煙を主とする有害物質を長期間吸入することによって空気の通り道である気管支が狭くなる疾患で、慢性的な咳や痰、息切れなどのために徐々に日常生活に支障を来すようになります(図1)。肺癌、間質性肺炎等の肺疾患や、慢性心不全、狭心症、骨粗鬆症等の他臓器の合併症を起こしやすいことから、COPDを適切に診断することはとても大切です。
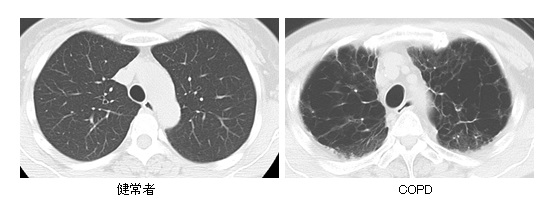
図1. COPDのCT画像:健康な人(左図)と比較して、COPD患者さん(右図)では黒く大きく抜けている部分(気腫性変化)が全体的に増加しており、肺胞構造が壊れていることが分かります。
COPDの原因の多くは長期間に及ぶ喫煙です。喫煙者のうち約15-20%程度がCOPDを発症すると言われています。2004年に施行された我が国の疫学調査では、40歳以上の8.6%(530万人)がCOPDに罹患していると推定されていますが、実際に診断されている患者さんはその1割に満たないと言われています。今後、高齢化に伴いさらに増加すると考えられていますが、COPDによりお亡くなりになる患者さんは、年間16,000人を超えています。健康日本21(第三次)では、COPDによる死亡を減らすことを目標としています。
診断は呼吸機能検査(スパイロメトリー)で行い、機能的に気管支が狭くなっていることを確認します(図2)。他の呼吸器疾患の除外や肺気腫を確認するために、胸部X線およびCT検査等を行います。健診の胸部X線やCTで見つかった肺気腫をきっかけにCOPDと診断されることも多くあります。また、心疾患や骨粗鬆症等のCOPDに合併する事の多い全身性疾患(併存症)も併せて評価します。
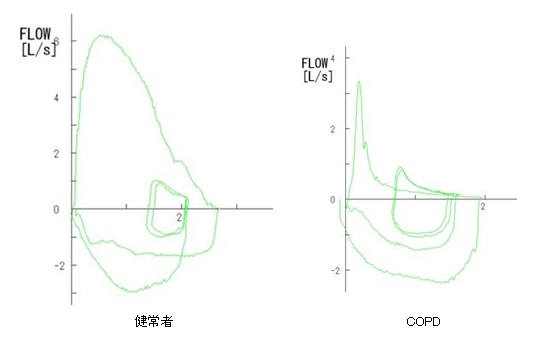
図2. 健常者(左)とCOPD患者さん(右)のスパイロメトリー:縦軸が息を吐くスピード、横軸が吐いた息の総量を表しています。COPD患者さんでは、息を吐きはじめた直後に息を吐くスピードがすぐに落ちています。これは気管支が狭くなっていることを示しています。
ほとんどのCOPDは禁煙によって予防できます。また、喫煙をしているCOPD患者さんでは禁煙をすることで、症状を改善し、死亡を減らすことが可能です。自覚症状がある場合や呼吸機能障害が進行している場合には、気管支拡張薬を主とした様々な薬物療法を行います。呼吸リハビリテーション・栄養療法などを組み合わせて包括的な治療を行うことで、身体活動性の向上を図ります。重症の方には在宅酸素療法や在宅人工呼吸療法、外科的治療や内視鏡治療などを行うこともあります。当科では、専門知識や治療経験の豊富な医師がCOPD専門外来で診療にあたり、患者さん一人一人の病状や病態にあった治療を実践しております。
気管支喘息
気管支喘息は、アレルギー体質を持つ方がハウスダストやダニの吸入を繰り返すことで生じる気管支の炎症性疾患です。症状は咳、痰、喘鳴(呼吸する際のゼーゼー、ヒューヒューといった音)、息苦しさ、胸苦しさが特に夜間・早朝に多く出現することが知られています(これを日内変動といいます)。また、季節の変わり目に症状が悪化することも特徴的です。このため喘息の患者さんの気管支は、症状があるときはないときに比べて、とても狭くなっています。好酸球やマスト細胞が気管支粘膜に慢性的な炎症を起こすことで、気管支粘膜がむくみ、また気管支が過剰に収縮するために、このような症状が生じます。さらに、気管支が敏感になっているため、ハウスダストやダニなどの環境アレルゲンのほか、ウイルス感染、タバコ煙、寒冷刺激、運動などにより喘息の症状が悪化することがあります。
喘息の診断はとても難しく、明確な診断基準はありません。問診によって変動性のある症状を確認し、血中・喀痰好酸球数(図3)、呼気一酸化窒素濃度測定(図4)によって好酸球性気道炎症を確認します。さらに、血液検査によりハウスダストやダニに対するアレルギーの可能性を検索します。呼吸機能検査による気道可逆性検査や気道過敏性検査などの客観的検査を組み合わせて診断を行います。喘息を悪化させることが知られている慢性副鼻腔炎や胃食道逆流症などの検査も併せて行います。
喘息は好酸球やマスト細胞を主体とした気道の慢性炎症性疾患であることから、安定期の治療では必ず吸入ステロイド薬を使用します。症状が改善したように見えても、気管支粘膜には炎症細胞がずっと留まり続けます。このため、症状がよくなったからといって、吸入ステロイド薬をやめてしまうと、すぐに喘息症状が悪化します。このことから、薬剤の治療期間は担当医師の指示をしっかりと守ることが重要です。また、症状や呼吸機能に応じて、長時間作用性気管支拡張薬を使用し、抗ロイコトリエン受容体拮抗薬、テオフィリン製剤を追加します。環境アレルゲンの回避や適切な吸入指導も繰り返し行います。喘息の管理は、ピークフローメーターという簡易的な器具を使用して行います。これを用いて患者さん自身で呼吸機能の変化を日誌に記録し、治療の効果や悪化の前兆などを管理します(図5)。しかし、これらの治療を行っても改善しない難治性の喘息患者さんが1割程度いらっしゃることが知られています。そういった方には最新の治療法である生物学的製剤による治療も積極的に行っております。
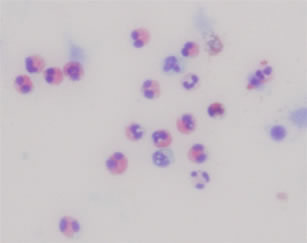
図3. 誘発喀痰中の好酸球 好酸球:赤く染まった細胞

図4. 呼気NO濃度測定検査の実際
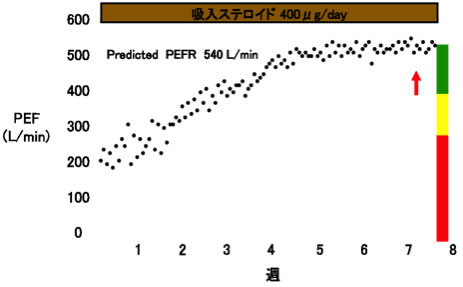
図5. 喘息治療におけるピークフロー(PEF)の推移
気管支拡張症
気管支拡張症は様々な原因により空気の通り道である気管支が広がってしまい慢性気管支炎を起こす病気の総称です。症状は痰が主なものですが、咳、息切れも伴います。原因には、呼吸器感染症、小児期の肺炎、膠原病・自己免疫性疾患、免疫不全、先天性・遺伝性 (線毛機能不全症)、慢性副鼻腔炎、有毒なガス等の吸引などが知られていますが、原因不明の場合もあります。気管支粘膜の表面は線毛と呼ばれるごくごく細い毛が生えていて、肺の奥から口の方へ、一方向性の流れを起こすことで、気管支の奥に貯まった痰を吐き出しやすくするという機能が備わっています。これを粘液線毛クリアランスと呼びます。気管支拡張症では、この粘液線毛クリアランスがうまく機能しないことで、慢性的な気道感染を生じ、気道炎症が遷延することで、気道や肺の構造が破壊されていくことが知られています。このような病態が複雑に相互作用し、悪性の渦を形成して病態が悪化することが知られています。
診断にはCT検査により気管支が拡張していることを確認して行います(図6)。あわせて痰の検査、血液検査や呼吸機能検査を行うことで、原因を検索し、重症度を評価します。
治療は、排痰や原因疾患に対する治療、併存症・合併症に対する治療を行います。症状が続く場合は、慢性的な緑膿菌の感染を確認し、マクロライド少量長期療法を行うこともあります。症状や呼吸機能に応じて去痰薬や気管支拡張薬を使用します。感染症は病気を悪化させる引き金となるため、手洗いやうがい、マスクの着用、ワクチン接種(肺炎球菌、インフルエンザ)が大切です。感染症になった場合には、抗生物質で治療を行います。
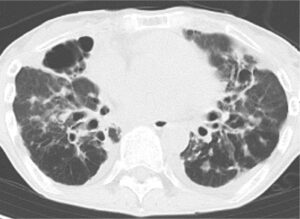
図6. 気管支拡張症のCT画像
呼吸器腫瘍性疾患
肺に発生し、肺を原発とするがんを肺がんといいます。肺癌は胸部悪性腫瘍のなかでも最も頻度が高い疾患で、当科では根治的外科切除が困難とされる進行期の患者さんの診療を行っています。進行肺癌の場合、がん遺伝子パネル検査を含む包括的な遺伝子変異検査や、免疫療法の効果に関連するPD-L1検査などの分子病理診断を実施し、その結果を基に治療方針を検討した上で、患者さんと一緒に最善の方針を決めております。
近年は外科手術を予定されている患者さんについても術前・術後に薬物療法を行う周術期治療が重要になっており、内科医・外科医・放射線治療医・緩和医療医などから構成されるキャンサーボードで個々の患者さんの治療方針を決定しています。外科手術を予定されている患者さんであっても、術前・術後の薬物療法は当科で担当することがあります。
また、将来の肺がん治療成績の向上を目指した臨床試験や治験にも積極的に取り組んでおり、標準治療を提供するのみならず、新たな標準治療の確立に貢献することを重要な使命としています。当院で治療を受ける際には、治験や臨床試験へのご協力をお願いする場合があります(図7)。
さらに、肺がんの進行に伴う様々な苦痛を和らげる緩和医療にも力を入れており、緩和医療科と連携しながら、診断時から患者さん一人ひとりの症状に応じた治療を提案しております。
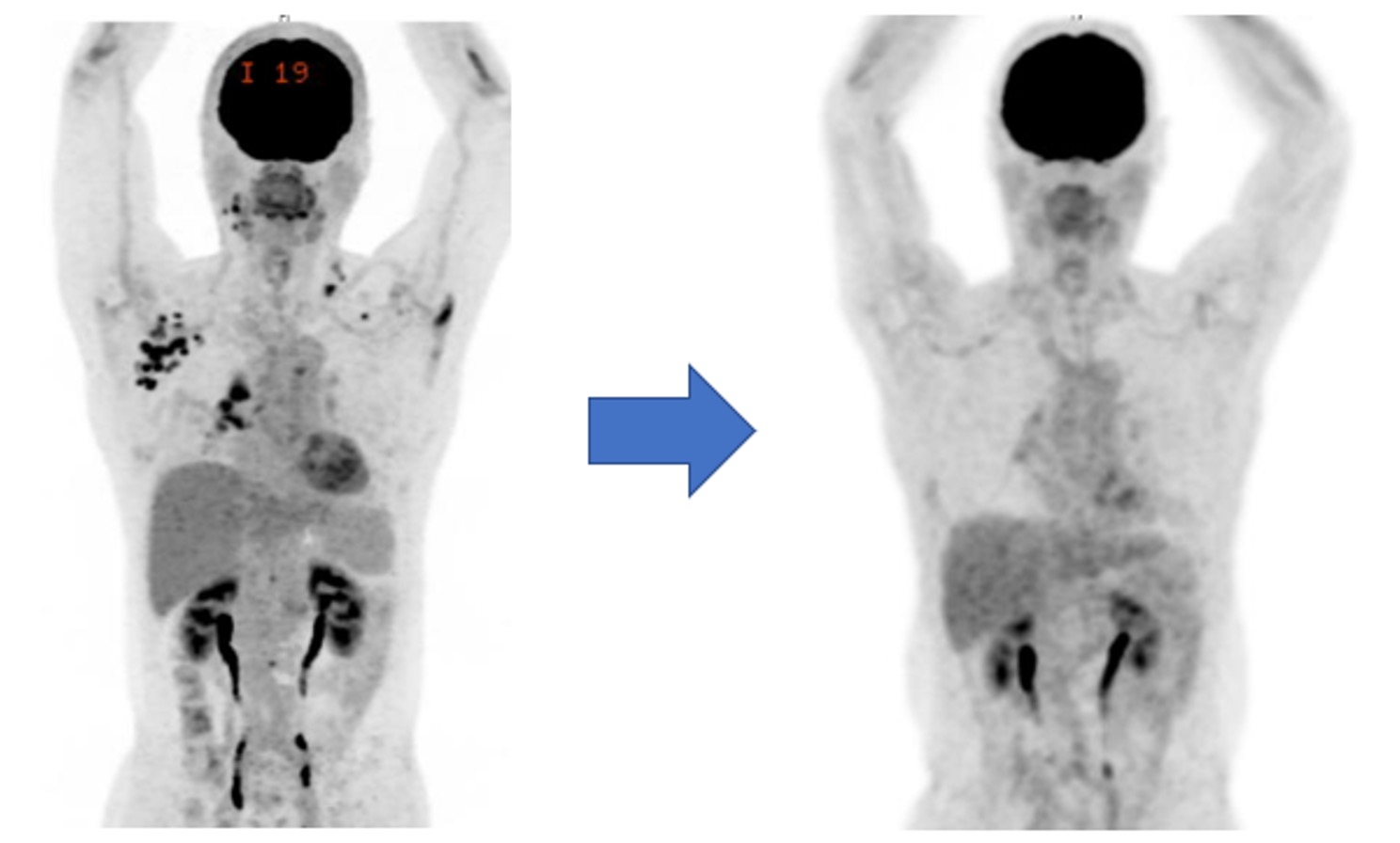
図7. がん遺伝子パネル検査に基づく分子標的治療前後のPET-CT画像:がん遺伝子パネル検査の結果、新たな遺伝子変異が同定され、新規分子標的薬の治験に参加した患者さんのPET-CT画像です。治療前には肺内病変およびリンパ節転移が認められましたが(左、黒く描出されるFDG集積部位)、治験薬開始から1年後にはこれらの病変はほぼ消失し(右)、長期にわたり治療を継続できている症例もあります。
※本図は治療効果の一例を示すものであり、すべての患者さんで同様の効果が得られるわけではありません。
呼吸器感染症
近年の高齢化の進行に伴い、肺炎で亡くなる方は増加しており、日本人の死因の第5位を占めます。また、医療の進歩により難治性疾患に対して様々な免疫抑制剤や生物学的製剤を用いた治療が年々広まるにつれ、免疫力が低下した方だけに生じる呼吸器感染症(日和見感染症)を合併される患者さんも増加しています。当科では、通常の抗菌薬治療にて十分な効果が得られなかった患者さんを中心に、呼吸器感染症の診療にあたっております。感染症の原因を診断するため、血液検査、胸部X線写真・CT等の画像検査、痰の培養検査や病原微生物の遺伝子検査等を行う他、通常の検査で病原体を特定することが困難な場合は、気管支鏡検査を用いて病原体を特定し、適切な治療法を選択しています。
肺非結核性抗酸菌症
水や土などの環境に常在する非結核性抗酸菌という細菌が、気道に慢性的に感染することで生じる病気です。結核とは異なり人から人に感染することはなく、浴室や土を扱う作業で空気中にただよう菌を吸入することで感染すると考えられています。一方、吸入した方全員に感染が成立するわけではなく、感染の原因ははっきり分かっていません。
主な症状は咳、痰(血が混じることもあります)ですが、症状がないことも多く、健康診断で偶然見つかることも少なくありません。病気が進行すると、発熱、だるさ、体重減少などの全身の症状が現れることもあります。病気の進行は非常にゆっくりで、多くは数年から10年以上かけて進行します。
診断は、喀痰等の気道検体の培養検査で、非結核性抗酸菌を検出します。
この病気は診断されてもすぐに治療を始めるとは限らず、症状や画像所見(図8)と合わせて総合的に判断します。治療は複数種類の抗菌薬を年単位で服用する必要があります。重症度に応じて、点滴治療を組み合わせることもあります。除菌出来ない場合は、抗菌薬の吸入治療を追加する場合もあります。治療は年単位で行いますので、副作用が生じることもあり、未然に防ぐために細心の注意を払って診療にあたります。
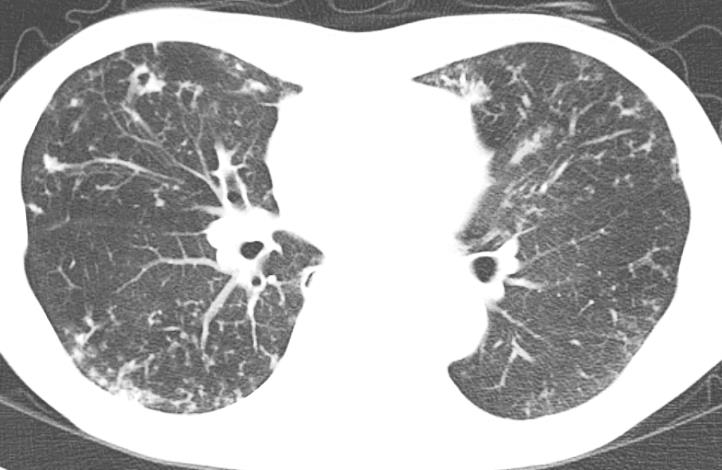
図8. 非結核性抗酸菌症のCT画像:両方の肺に小さな粒状の陰影と空洞を認め、喀痰検査でM.aviumが検出されました。
日和見感染症
免疫力が低下した方で問題となる日和見感染症のうち、特にニューモシスチス肺炎に関しては当科研究室独自に核酸増幅検査を行い、迅速な診断・治療に努めております(図9)。
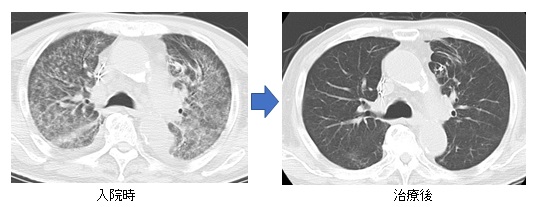
図9. ニューモシスチス肺炎のCT画像:呼吸不全のため集中治療室にて治療を行いました。入院時には両方の肺全体に広がる白い陰影を認めましたが(左図)、治療により正常に近い状態まで改善しました(右図)。
びまん性肺疾患・間質性肺炎
通常の細菌による肺炎とは異なり、肺胞の壁などの肺間質と呼ばれる部位が何らかの原因で炎症や線維化を起こし厚く硬くなることで、肺が硬く縮んだり肺胞でのガス交換の効率が落ちる病気の総称です。
間質性肺炎は原因がわかるもの(自己免疫疾患(膠原病)、薬の副作用、放射線治療の副作用、吸入物によるアレルギーや肺胞の障害)と、原因のわからないもの(特発性)にわかれます。特発性間質性肺炎は厚生労働省指定の難病で、その中の1つである特発性肺線維症は慢性進行性、かつ難治性間質性肺炎の代表格になります(図10)。原因は100以上あるとされ、原因を明らかにするために、時には呼吸器外科にご協力いただき、手術による肺生検が必要になることもあります。
治療方法は肺が硬くなる線維化を抑える治療と炎症を抑える治療(全身ステロイドや免疫抑制剤、生物学的製剤など)の2つがあり、間質性肺炎を起こす原因によって選択しますが、診断や治療については高度の専門性が必要になります。
当科では間質性肺疾患に精通した医師が各領域(画像、病理、免疫など)の専門家と合議を行い、正確な診断及び適切な治療を提供するよう努めています。
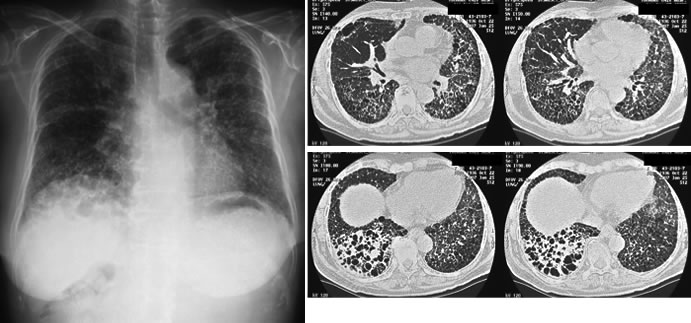
図10. 特発性間質性肺炎(特発性肺線維症):肺胞構造が広範に破壊され、特徴的な蜂巣肺の所見を認めます。
希少疾患、難病、その他の疾患・サルコイドーシス
疾患の解説はこちらをご覧ください。
当院のサルコイドーシスの診療実績はこちらをご覧ください。
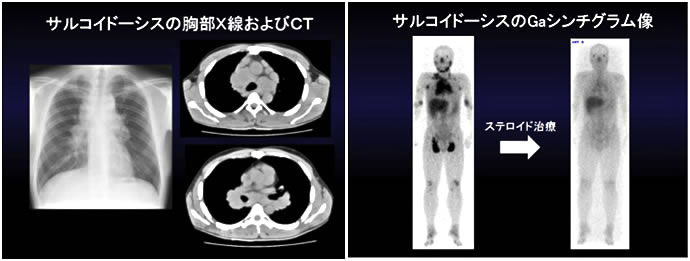
図11. サルコイドーシスのCT画像(自験例):両側肺門リンパ節の腫大を胸部X線写真および胸部CTで認め、Gaシンチグラムでの取り込み(黒く染まっている部分)はステロイド治療により減少することが分かります。
その他、肺胞蛋白症、肺リンパ脈管筋腫症(LAM)、ランゲルハンス組織球症(LCH)などの希少な疾患に対しても、国内の拠点施設の一つとして診療を行っています。肺胞蛋白症に対するGM-CSF吸入療法(図12)や、LAMに対するmTOR阻害薬を用いた治療など、新しい治療にも積極的に取り組んでいます。
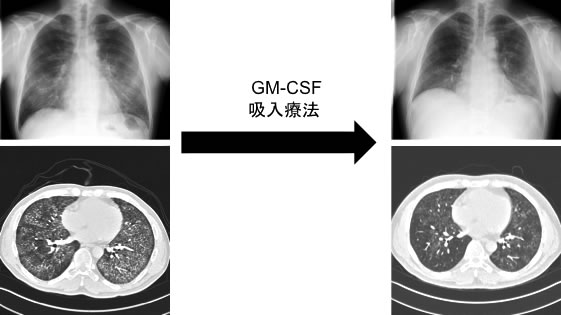
図12. 自己免疫性肺胞蛋白症に対するGM-CSF吸入療法:重症の自己免疫性肺胞蛋白症に対しては、一般的には人工心肺と全身麻酔併用下に全肺洗浄療法を行いますが、負担の大きい治療です。この症例ではGM-CSF吸入療法のみで肺胞内蛋白蓄積が軽快し、在宅酸素療法から離脱できました。
新患、新入院患者数(2024年度)
| 新患数 | 521人 |
|---|---|
| 新入院患者数 | 1,228人 |
関連記事
- 2025.10.14
- 令和7年度 第2回宮城県アレルギー研修会開催のお知らせ(11/19開催)
- 2025.10.02
- 令和7年度 第1回宮城県アレルギー研修会開催のお知らせ(10/29開催)
- 2025.05.07
- 内科合同カンファレンス開催のお知らせ(5/27開催)
- 2025.04.16
- 2025年度 第1回東北大学病院がんセミナー開催のお知らせ(5/15)
- 2025.02.28
- 広報誌「hesso(へっそ)」48号を発行しました
- 2024.10.31
- 広報誌「hesso(へっそ)」46号を発行しました
- 2024.09.05
- 内科合同カンファレンス開催のお知らせ(9/24開催)
- 2024.08.27
- 令和6年度 第2回宮城県アレルギー研修会開催のお知らせ(10/1開催)
- 2024.08.19
- 令和6年度 第1回宮城県アレルギー研修会開催のお知らせ(9/24開催)

 TEL
TEL アクセス
アクセス
 交通アクセス
交通アクセス