| 病棟 | 西病棟 10F | 外来 | 外来診療棟A 4F |
|---|---|---|---|
| 外来受付 | Tel : 022-717-7755 | 独自webサイト | 東北大学病院 耳鼻咽喉・頭頸部外科学教室 |
| 対象疾患 | 中耳外来/難聴・めまい外来/ことばときこえ外来/鼻副鼻腔・アレルギー外来/喉頭・音声外来/嚥下治療センター外来/睡眠医療センター/頭頸部腫瘍外来(頭頸部腫瘍センター) | ||
当科の紹介
耳鼻咽喉・頭頸部外科では、耳・鼻・口腔・咽頭・喉頭・唾液腺の疾患、頸部(首)の腫瘍、嚥下障害、音声障害、難聴・めまい、嗅覚・味覚障害、睡眠時無呼吸など多岐にわたる領域の疾患を対象にしております。当科では、どの分野においても全国でも最先端の診療と研究を行っていると自負しております。
当科の診療の特色
1)嚥下治療センターを有し、他科と連携しながら嚥下障害の診断・治療を行っております。適応があれば、嚥下機能改善手術、誤嚥防止術を積極的に行っております。
2)音声障害に対して、リハビリテーションや音声改善手術を行っております。
3)頭頸部腫瘍センターの中心的診療科として、他科と連携しながら希少がんを含む頭頸部腫瘍の診断および集学的治療を行っております。
4)歯科各部門との連携により咬合や摂食嚥下機能を考慮した口腔がんの集学的治療を行っています。
5)人工内耳、人工中耳などの埋め込み手術、聴覚リハビリテーションを行っております。
6)ナビゲーションシステムなどの支援機器を用いた内視鏡下鼻副鼻腔手術を行っております。
7)頭蓋底腫瘍に対し、脳神経外科や形成外科と連携して頭蓋底手術を行っております。
8)成人および小児の睡眠呼吸障害に対し、睡眠医療センターと連携し専門的な治療を行っております。適応のある方には、舌下神経刺激装置埋め込み手術を行っています。
当科で行っている研究
1. 嚥下障害に関する研究
1)嚥下シュミレーションの研究
2)動物用透視検査装置を使用した嚥下メカニズムの研究
3)超音波、音声を用いた新規嚥下検査の開発
4)頭頸部癌、神経疾患、心臓血管疾患における嚥下機能評価に関する研究
2. 頭頸部腫瘍の診断と治療に関する研究
1)酸化ストレス防御機構と頭頸部腫瘍に対する化学放射線治療の副作用に関する研究
2)唾液腺がんの3次元培養と薬剤感受性に関する研究
3)高齢者頭頸部癌患者に対する治療の適性および選択に関する研究
3. 聴覚機構と難聴に関する研究
1)酸化ストレス防御機構と騒音性難聴・加齢性難聴の発症機序に関する研究
2)耳科手術における手術支援機器の開発
3)聴覚中枢メカニズムの解明
4)Hidden hearing loss(隠れ難聴)の発症機序や治療法に関する研究
5)大規模データを用いた難聴に関する疫学研究
4. 上気道の感染・アレルギー性炎症の臨床的ならびに基礎的研究
1)副鼻腔真菌症の原因真菌の同定と重篤化要因の検索による疾患制御の研究
2)小児急性中耳炎の原因菌の微生物学的、分子疫学的研究
3)アレルギー性鼻炎の発症メカニズム基礎研究
5.鼻副鼻腔疾患に関する研究
1)超イオウと副鼻腔炎に関する研究
2)嗅上皮再生に関する基礎研究
6. 睡眠呼吸障害の臨床的研究
1)小児睡眠呼吸障害の低換気と重症度の関連性に関する研究
2)睡眠低換気と傾眠、全身合併症に関する研究
対象疾患と診療内容
中耳外来
音を聞く、聴覚は生活する上で大切な感覚の一つです。耳は、「外耳」「中耳」「内耳」の3つに分かれています。音は空気の振動として伝わってきて耳に入り、振動が「中耳」を経由して「内耳」へ到達します。「内耳」にある蝸牛の働きによって、振動が神経の信号に変換されて脳へ伝わることで音が聞こえます。音が聞こえにくくなることを難聴と呼びますが、どの部位が障害されるかによって難聴の性質が異なります。中耳外来では、主に外耳・中耳の疾患による伝音難聴を診断・治療します。
治療方針
外耳・中耳の障害に伴う伝音難聴には手術によって改善できるものもあります。手術には、中耳の音を伝える仕組みを再建する鼓室形成術だけでなく人工聴覚器という選択肢も広がってきました。また、軟骨伝導補聴器や新しいタイプの骨導補聴器も開発されています。当科では、患者さんごとの病態に合わせて侵襲の少ない最適な治療を行います。
主な対象疾患
1)滲出性中耳炎
鼓膜の内側の中耳腔に、貯留液が存在する疾患です。また、再発や難治例では鼓膜切開、鼓膜換気チューブ留置術を行うケースもあり長期間の専門医の経過観察が必要です。
2)好酸球性中耳炎
気管支喘息に合併することが多い、難治性中耳炎です。膠状の耳漏と中耳腔に肉芽を形成するのが特徴です。治療は薬物療法が主体です。
3)慢性(穿孔性)中耳炎
鼓膜に穿孔が生じている疾患です。耳漏の反復や、難聴の原因となります。治療は適切な抗菌薬の使用と耳内の清掃です。難聴の改善や、耳漏を止めるためには、手術も有効な手段です。
4)真珠腫性中耳炎
真珠腫性中耳炎には先天性と後天性の2種類があります。いずれも手術による治療が基本となります。
a)先天性真珠腫:先天的に中耳腔内に皮膚の成分が残ってしまった状態です。大きくなると難聴や耳漏の原因となります。また、耳小骨形態異常を合併していることもあります。健診で偶然に発見されることも増えています。
b)後天性真珠腫:鼻すすりによる中耳腔の陰圧などによって鼓膜が内側に袋状に陥没し、そこに耳垢が貯まるようになると慢性的な炎症が生じてしまいます。そこから分泌される因子によって周囲の骨を破壊しながら袋が徐々に大きくなり、中耳腔に侵入していく特殊な中耳炎です。骨の破壊作用があるため、通常の慢性穿孔性中耳炎より重篤で、難聴、めまい、顔面神経麻痺、髄膜炎などの合併症を引き起こす危険があります。
5)耳硬化症・中耳奇形
どちらも中耳に存在し音を伝達する働きを持つ耳小骨の異常によって難聴となる疾患です。前者は中年くらいの年齢の方に多くみられます。後者は生まれつきの異常です。どちらも鼓膜には大きな異常がありません。これらは手術によって治すことができる疾患です。難聴の程度や年齢などを考慮し、最適な治療法を選択します。
6)耳管開放症
中耳と咽頭をつなぐ管のことを耳管と言います。耳管機能が低下すると、中耳の換気の仕組みが障害され滲出性中耳炎や真珠腫性中耳炎を引き起こすことがあります。また、中耳の耳管が必要以上に開いている場合、自分の声が耳に響いてうるさい(自声強聴)、耳が塞がった感じがする(耳閉感)、自分の呼吸音が響いて聞こえる等の症状をきたすことがあり、これを耳管開放症と言います。
耳管開放症の治療は、現在仙塩利府病院を中心に行なっております。
7)顔面神経麻痺
原因はベル麻痺、ハント症候群、外傷性麻痺、中耳炎による麻痺などがあります。治療はステロイドや抗ウイルス薬などの薬物治療を行います。麻痺の程度が強い場合には手術療法(顔面神経減価術)を行う場合もあります。
主な検査
純音聴力検査、耳管機能検査、語音聴力検査、聴性脳幹反応、耳音響放射、電気味覚検査、ENoG、難聴の遺伝子検査、画像検査(CT、MRI)
受診方法
受診には紹介状が必要です。かかりつけ医からの紹介状をご用意いただき紹介元の医療機関から、耳鼻咽喉・頭頸部外科の一般外来をご予約ください。
難聴・めまい外来
難聴外来では、主に感音難聴について診療します。音を感じ取る内耳や神経、脳レベルの異常の有無について診断します。難聴が高齢者の認知機能低下の大きな要因であるとされており、健康長寿社会の実現のためには難聴への適切な対応が重要です。まずは、難聴の程度に応じた適切な補聴器の装用が望まれます。また、不幸にして補聴器での聞き取りが困難な程度まで高度難聴になった方には人工内耳手術が適応となります。人工内耳により音の世界を取り戻すことができます。
治療方針
当科では最新の診断法を用いて障害部位の診断、機能評価を行い、それぞれの方の聴覚特性に基づいた補聴器装用指導、人工内耳医療など総合的な聴覚管理を行っています。また、めまい外来では、平衡機能検査、聴力検査、MRI、CTなどの画像診断を行い、専門医が診断し治療を行います。
主な対象疾患
急性の感音難聴(突発性難聴、低音障害型感音難聴、音響外傷、薬剤性など)、慢性または変動・進行性感音難聴(加齢性難聴、遺伝性難聴、メニエール病、特発性難聴など)、両側高度感音難聴(人工内耳対象者など)、聞き取り困難、めまい疾患(良性発作性頭位眩暈症、前庭神経炎、メニエール病など)。
主な検査
純音聴力検査、語音聴力検査、耳音響放射、聴性脳幹反応、補聴器適合検査、聴覚情報処理検査、平衡機能検査(重心動揺検査、眼振検査、前庭誘発電位検査、)、難聴の遺伝子検査、画像検査(CT、MRI)
受診方法
受診には紹介状が必要です。かかりつけ医からの紹介状をご用意いただき紹介元の医療機関から、耳鼻咽喉・頭頸部外科の一般外来をご予約ください。
ことばときこえ外来
新生児聴覚スクリーニングで異常を指摘された赤ちゃんや、ことばの遅れが心配なお子さんが受診しています。
こどもの「きこえ」と「ことば」 なにが大切か?
こどもの「きこえ」の異常(難聴)は、充分な音が聞こえないために「ことば」の発達が妨げられ、コミュニケーションの障害や学習困難(考えるときには「ことば」が必要です)の原因になります。
きこえの異常は、赤ちゃんの外見ではわからないことが多く、健康に生まれた赤ちゃんにも生じることがあります。そのため、きこえの異常を指摘されても、本当に「きこえ」に異常があるのか受け入れられなかったり、赤ちゃんがどんなことに困るのか良くわからなかったり、お子さんの将来に大きな不安を感じられることと思います。
きこえに異常がある赤ちゃんは約1000人に1人いるといわれています。残念ながら、このうちの多くは、お薬などで治すことがができないタイプのきこえの異常です。しかし、ことばをお話しするようになる前(赤ちゃんの時期)から補聴器や人工内耳などで「きこえ」を補い、保護者の方と一緒に療育を行うことで、ことばの発達と良好なコミュニケーション、学習能力を得られ、障害を克服していけることが分かっています。
このために、生まれたばかりの時にきこえの検査(新生児聴覚スクリーニング検査)が行われるようになってきました。
新生児聴覚スクリ―ニング検査で異常といわれたら
新生児聴覚スクリーニング検査で異常を指摘された赤ちゃんは、生後1か月頃までにスクリーニング検査を繰り返します。原因を調べるための検査を同時に行うこともありますので、生まれてから生後21日目までの受診をお勧めしています。検査の結果は成長とともに変化することもあるので、診断は3か月頃に行います。そして、遅くとも6か月頃(お座りができるころ)までには補聴器の使用器の使用を始められるように心がけています(1-3-6ルールといいます)。きこえの様子や原因によっては人工内耳の手術をお勧めすることもあります。
豊かなコミュニケーションができるようになるには、補聴器を使用する前から、言葉がけや、やりとりあそびを増やしてあげることが大切です。当院では、補聴器を使用する前後から、宮城県立聴覚支援学校内にある、「ひよこクラス」(早期支援ともよばれています)と連携し、ご家族に対するご相談、きこえに異常があるお子さんに関する勉強会や交流会、個別やグループでの療育を行っています。
こどもの「きこえ」の異常の原因
およそ3分の1は遺伝性であるであるといわれています。原因の遺伝子はご両親の両方から受け継いでいることがほとんどです。遺伝子を調べることで、「きこえ」がさらに悪くならないか(進行性難聴)、「きこえ」以外の症状があらわれないか、「きこえ」を補う効果的な方法は何か、など重要な情報がわかることがあります。検査は赤ちゃん本人から採血して行います。
また、サイトメガロウィルスの感染がきこえの異常に関係していることもあります。当院では出生後21日目までは赤ちゃんの尿から検査を行うことができます。さらに、感染と診断された場合は、お薬できこえが悪くなることを防ぐことができる可能性があるため、宮城県立こども病院感染症科にご紹介しています。
その他、CTやMRIなどの画像検査できこえの異常の原因がわかることもあります。
補聴器と人工内耳手術について
補聴器は、成長に伴い、赤ちゃん用の小さいものから大きめの機種に変えていく必要があります。当院では、最初に脱落防止の耳型(イヤモールド)を作成し、およそ1週間後から補聴器の貸し出しを行っています。「きこえ」の様子や成長や原因によっては人工内耳(内耳に直接、音の刺激を送る装置)の手術をお勧めすることもあります。当院では、乳児・幼児に対しては、年間20例ほどの補聴器処方と年間5から7例ほどの人工内耳手術を行っています。補聴器や人工内耳手術後の機器調整、各種検査、療育はリハビリテーション科言語聴覚士と協力して行っております。また、補聴器、人工内耳どちらの場合でも、どうしたらより良い音が聴こえるのか、ことばを覚えやすいのかなどに気を配りながら、遊びやふだんの生活の中で、ご家族とお子さんが一緒になって勉強していく療育が大切になります。宮城県立聴覚支援学校、ヒヤリングセンター、いつも通っている保育園や幼稚園などと、多数機関で協力して行っていきます。
ことばときこえ外来を受診するには
受診には紹介状が必要です。
ことばの遅れやきこえに心配がある場合(下のチェックリストをご参考にしてみてください)は、お近くの耳鼻咽喉科にご相談いただき、紹介元の先生から毎週水曜日の一般外来に初診の予約を取っていただいてください。
関連機関連絡先 参考資料
ことばの発達チェック表 PDF
宮城県立聴覚支援学校 支援部 ひよこ組 早期支援PDF
宮城県立聴覚支援学校 小牛田校
宮城県医師会ヒヤリングセンター
鼻副鼻腔・アレルギー外来
1)慢性副鼻腔炎
細菌感染が原因となる副鼻腔炎(従来型のいわゆる蓄膿症)と、アレルギーが原因となる副鼻腔炎(好酸球性副鼻腔炎)の2つのタイプに大きく分類できます。 治療はタイプにより抗菌薬、抗アレルギー剤、ステロイド点鼻薬などの処方と鼻洗浄を組み合わせた保存的治療を行い、保存的治療で改善が乏しい場合には手術を検討します。当科では、現在標準治療となっている内視鏡による鼻副鼻腔手術(鼻の穴から行う手術)を全身麻酔で行っています。特別な理由が無い限り、以前行われていた口から切開する(歯ぐきを切る)手術は行っていません。全身麻酔による危険が高い場合には、局所麻酔での手術も行っています。 好酸球性副鼻腔炎は喘息に合併することが多く、難治性で再発しやすい病気です(自分の体質として上手に付き合っていく必要があります)。当科では手術療法(+適切な術後処置)と薬物療法(ステロイド内服を含め)を組み合わせて、より良いコントロールを目指します。適応のある方には、バイオ製剤の投与も行っています。
2)副鼻腔真菌症
ご高齢の方、糖尿病の方、ステロイド・免疫抑制薬・抗癌剤などの使用により免疫機能の低下した方などに、真菌(カビ)が原因の副鼻腔炎が生じることがあります。真菌がその場で増えるだけのもの(非浸潤性)と、周囲の組織(眼や脳)に浸潤していくもの(浸潤性)に大別されます。いずれの場合も内服薬などの保存的加療では治らないことが多いため、手術療法(内視鏡下鼻副鼻腔手術または外切開での手術)を検討します。
3)アレルギー性鼻炎
くしゃみ、鼻水、鼻づまりを三主徴とする鼻炎で、原因の物質(抗原)により通年性と季節性(いわゆる花粉症)に分類されます。通年性の抗原は、主としてハウスダスト(室内塵)、ダニ、カビであり、季節性の抗原はスギ花粉(春)が有名ですが、ほかにイネ科花粉(初夏)、ブタクサ花粉(秋)などがあります。治療は抗原の回避・除去のための生活指導に加え、適宜抗アレルギー薬内服やステロイド点鼻などの保存的治療を行います。 また、当科ではアレルギー性鼻炎を根本から治す可能性がある舌下免疫療法(スギ・ダニ)にも取り組んでおります。 保存的治療が無効な場合には、下鼻甲介切除術(下鼻甲介の減量)や後鼻神経切断術(下鼻甲介に分布する副交感神経と知覚神経を選択的に切断)も行っています。
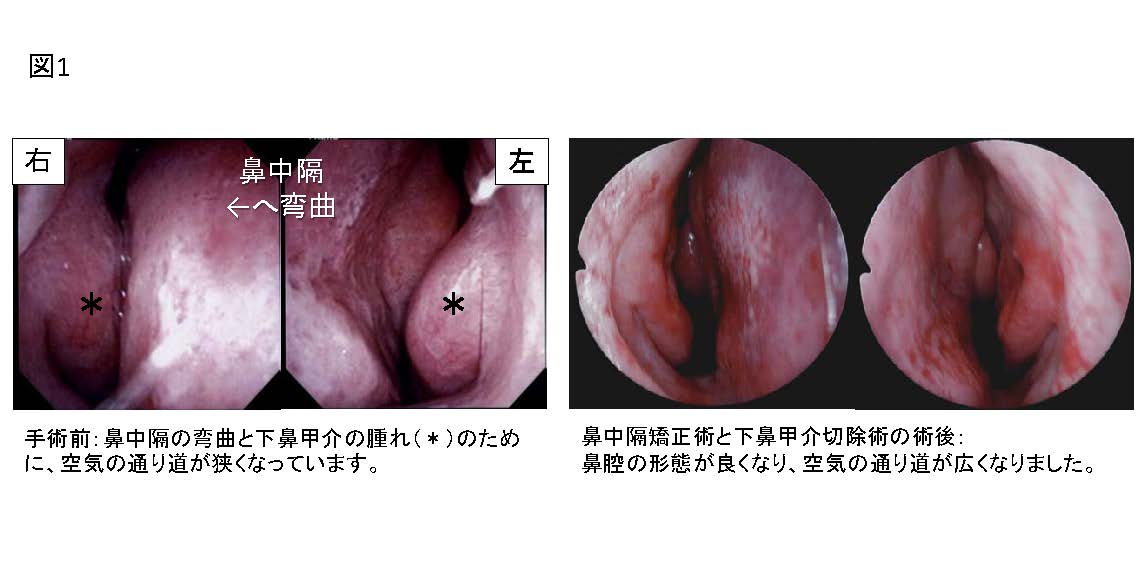
4)鼻中隔弯曲症
鼻中隔(左右の鼻の穴を隔てる壁)は顔面の成長とともに7-8割の方で自然に曲がっていくとされますが、曲がりが強い場合には頑固な鼻閉の原因となり、いびきや睡眠時無呼吸の原因や悪化要因になることもあります。治療は手術(鼻中隔矯正術)となります。下鼻甲介の腫脹を伴っていることが多く、鼻中隔矯正術と下鼻甲介切除術を合わせて行う場合が多いです(図1)。鼻中隔に弯曲があると副鼻腔炎や腫瘍の手術がやりにくくなるため、それらの手術時に鼻中隔矯正術を合わせて施行することがあります。前弯(鼻中隔の前端が曲がっている)に対する治療も行っており、外鼻の変形を合併するなど複雑な症例は形成外科と合同で手術を行っています。
5)術後性上顎嚢胞
以前に口から切開して副鼻腔炎の手術を受けた患者さんのなかに、術後数年〜数十年を経て大きな嚢胞(袋)ができる場合があり、頬部腫脹(ほっぺたの腫れ)、痛み、複視(物が二つに見える)などの原因となります。根治的には手術が必要で、原則として全身麻酔下の内視鏡下嚢胞開窓術(袋に大きな穴を開ける手術)を行います。通常の内視鏡手術が難しい位置に嚢胞がある場合は、口から切開して手術を行うこともありますが、特殊な内視鏡手術(EMMM:Endoscopic modified medial maxillectomy)やナビゲーションシステムなどを用いて、顔や口の内を切らない手術を目指しています。
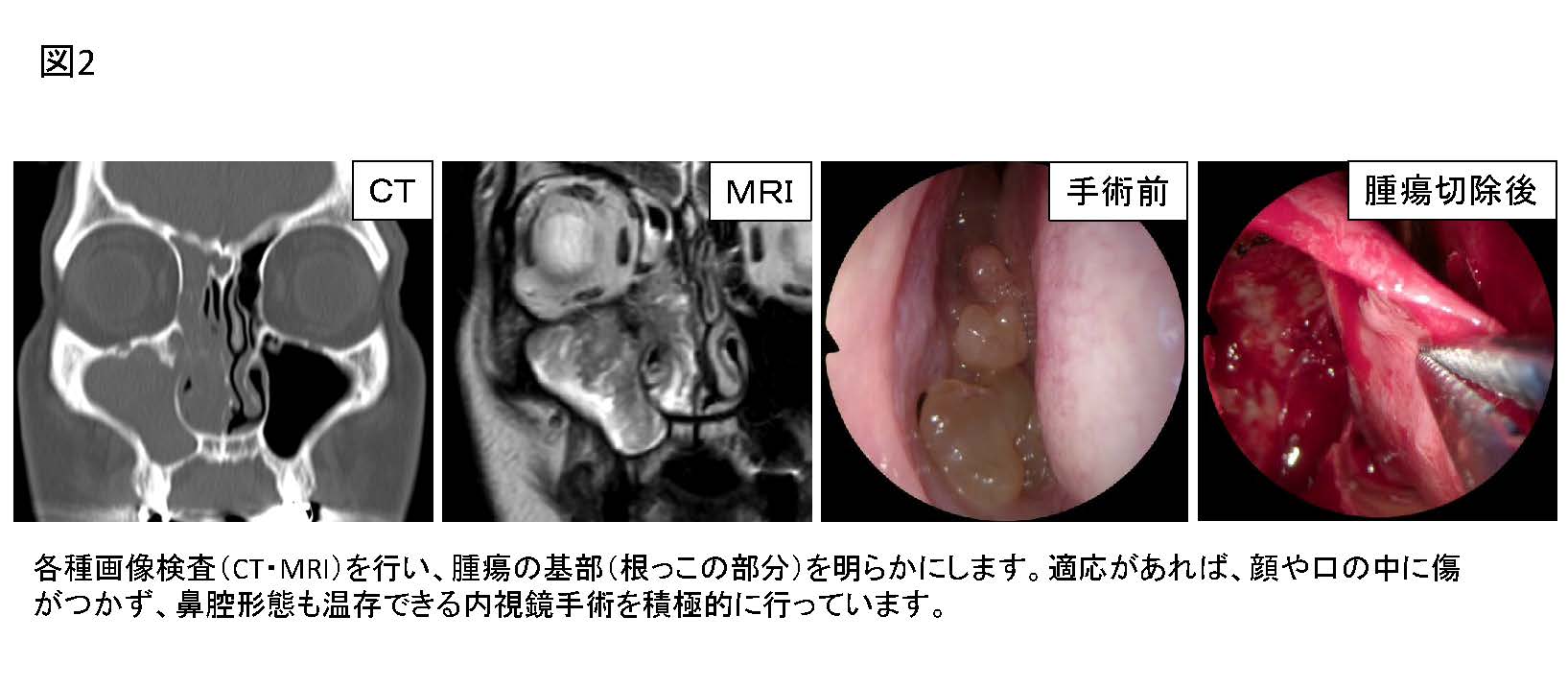
6)鼻副鼻腔腫瘍・頭蓋底腫瘍
内反性乳頭腫などの良性腫瘍や、嗅神経芽細胞腫などの頭蓋底腫瘍の治療を行っています。頭蓋底腫瘍については、頭頸部腫瘍チームや脳神経外科と共同で治療を行っています。以前は鼻副鼻腔腫瘍に対して外切開(顔の皮膚や歯茎を切る手術)で手術を行うことが標準的でしたが、現在は適切な術前診断のもと、適応がある患者さんに対しては顔に傷が残らないよう、低侵襲かつ根治的な内視鏡手術(拡大前頭洞手術、EMMMなど)を行っております(図2)。
7)嗅覚障害
嗅覚障害の原因は、風邪などのウイルス感染、外傷(頭部の打撲)、慢性炎症(アレルギー性鼻炎や副鼻腔炎)、中枢性(脳の病気)など多岐にわたります。嗅覚検査と画像検査を行い、適切な診断をつけた上で治療法を選択します。においを感じる細胞(嗅神経細胞)の障害が原因の嗅覚障害に対しては、長期にわたる治療が必要であり、漢方薬や嗅覚リハビリテーション、生活指導を組み合わせた治療に取り組んでいます。アルツハイマー病やパーキンソン病などの脳神経疾患で嗅覚障害が出現することもあるため、このような疾患の早期発見にも努めています。
その他、眼窩骨膜下膿瘍、眼窩吹き抜け骨折、涙道閉塞症、鼻性髄液漏などの疾患に対しても、関連する診療科の医師と連携して治療を行います。
喉頭・音声外来
喉頭は“のど仏”のすぐ後ろにあり、呼吸の通り道であるとともに、音声を作り、飲み込みをスムーズに行うという重要な働きをしている器官です。そのため、喉頭に腫瘍、麻痺、炎症などの病気が起こると、音声障害、嚥下障害ならびに呼吸障害の症状を引き起こします。喉頭・音声外来では、それらの障害をもつ患者さんの診断と治療を行っています。
1)喉頭疾患および音声障害の診断
声帯ポリープ、声帯結節、ポリープ様声帯、声帯のう胞、喉頭肉芽腫のような良性声帯病変、喉頭乳頭腫のような良性腫瘍病変、声帯麻痺のような機能異常、痙攣性発声障害や機能性発声障害といったその他の発声障害、喉頭癌のような悪性病変などの診断を行います。 検査方法としては、耳鼻咽喉・頭頸部外科医師によって行われる喉頭内視鏡(鼻から挿入する細いファイバースコープ)、喉頭ストロボスコピー、音声検査(空気力学的検査、音響分析)、画像検査(CT、MRIなど)などを用いて、必要であれば病変部の組織生検も外来で施行いたします。音声障害についてはときに診断が難しい患者さんの紹介もいただきますが、言語聴覚士と協力して正確な診断をこころがけています。外来後には個々の患者さんについての情報共有および洞察を深める目的でカンファランスを行っています。
2)音声障害の治療
音声障害の治療は音声治療や薬物療法といった保存的治療、音声外科治療があります。音声外科治療は、①局所麻酔下で行う経口的手術、②全身麻酔下で行う喉頭微細手術、③静脈麻酔下で行う喉頭枠組み手術などに大別されます。
a)音声治療:言語聴覚士と協力して、症状に応じたリハビリテーションを行います。
b)薬物療法:消炎剤の投与や痙攣性発声障害に対するボトックス治療を行います。
c)局所麻酔下経口的手術:手術が必要であるが、全身状態不良あるいは入院困難な場合に行います。主に経口的に挿入する特殊な器具を用いて、病変の切除やアテロコラーゲンの声帯注入などを行います。
d)喉頭微細手術:数日間入院の上、顕微鏡あるいは内視鏡下に繊細に病変部の観察および治療を行います。
e)喉頭枠組み手術:片側性声帯麻痺の患者さんに対して音声改善を目的とした喉頭形成手術(披裂軟骨内転術+甲状軟骨形成術Ⅰ型)を行います。また痙攣性発声障害の患者さんに対して、チタンブリッジを用いた喉頭形成手術(甲状軟骨形成術Ⅱ型)を行っています。

嚥下治療センター外来
嚥下(えんげ)とは
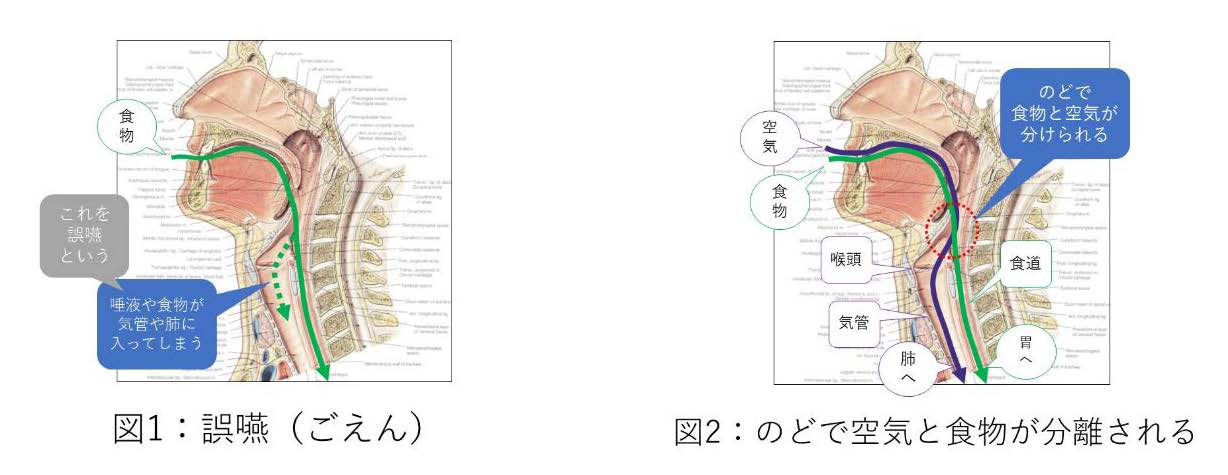
嚥下(えんげ)とは、食物を食べる際の一連の動きの事を言います。嚥下は大きく分けると①食物を口に取り込む、②食物を咀嚼(そしゃく。噛み砕くこと)して食塊を作る、③のどに送り込む、④のどに送り込まれた食塊を食道へ飲み込む、⑤食道から胃まで送り込む、の5段階で説明されます。 食物と同じく、口からは呼吸のために空気が取り込まれますが、のど(咽頭、いんとう)までは食物も空気も一緒に送り込まれます。呼吸をするために呼吸経路は原則として大きく開いていますので、そのままでは食物は気管や肺に誤って入ってしまう(この事を誤嚥、ごえんと呼びます。図1)恐れがあります。嚥下では、咽頭(のど)で空気と食物の分別が行われ、空気は咽頭→喉頭(こうとう)→気管→肺へ、食物は咽頭→食道→胃へと送り込まれることで誤嚥を防いでいます(図2)。さらには、嚥下の瞬間だけ呼吸経路が閉鎖するなど、嚥下には誤嚥を防ぐ様々な仕組みが備わっています。 嚥下機能が障害されると、食事が充分取れず痩せて栄養障害を生じるだけでなく、誤嚥を防ぐ仕組みが破綻して、誤嚥の結果気管支炎や肺炎(誤嚥性肺炎と呼びます)を生じたり、時には食物をのど(咽頭)や気管に詰まらせて窒息したりすることもあります。
嚥下外来で行っていること
嚥下(えんげ)外来とは、嚥下障害(うまく飲み込めない、食べられない)の方を対象にした外来です。嚥下障害は複数の要因が絡み合って生じる場合や、原因がはっきりしない場合も少なくありませんが、嚥下外来では嚥下障害の原因によらず診察を受け付けています。 嚥下外来では嚥下内視鏡検査、嚥下造影検査などの検査を行い、嚥下機能を詳細に評価することによって、嚥下障害の重症度(食べられないのか、どの様なものなら食べられるのか)や原因、病態を調べます。その結果から、適切な食事形態や食事方法、自己訓練法の指導、適切な治療が受けられるよう関連各診療科(リハビリテーション科、神経内科、歯科など)への橋渡し、時には嚥下障害に対する手術(後述)を行います。

嚥下障害では、リハビリテーション、栄養管理、口腔ケア、義歯等々、様々なアプローチでの治療が必要です。当院では毎週、医師、歯科医師、看護師、言語聴覚士、歯科衛生士などが参加する多職種合同嚥下カンファレンスを行い(図3)、各々の患者さんに最適な治療法を検討し、各科、各職種が連携して治療をしています。
嚥下外来では以下の様な患者さんの診察を行っています
1. 嚥下障害があるが、原因がはっきりしない
食物を食べる際にむせることが増えた、食事時間が遅くなった、錠剤を飲みにくく感じるようになった、等は嚥下機能の低下を疑う症状です。歩くのが遅くなった、耳が遠くなったなどと同様に、高齢の方では多かれ少なかれ嚥下機能もゆるやかに低下してきますので、これらの症状だけでは過度に心配する必要はありません。しかし、若い方でこのような症状が出現してきた場合や、体重が減少してきた、肺炎を生じた、食事の時に痛みを感じるようになった、などの症状があれば一度嚥下機能を評価し、重症度や原因を調べることが必要です。嚥下外来では原因不明の方の診察もお受けしています。検査の結果嚥下障害の原因が判明すれば、担当診療科で適切な治療が受けられるよう橋渡しを行います。
2. 病気のために嚥下障害を生じて困っている
パーキンソン病など神経の病気、筋ジストロフィーなど筋肉の病気、多発性筋炎など自己免疫の病気、口やのど、食道の癌などでは、嚥下障害を生じることがあります。各疾患の主治医の先生は各々の病気についてはエキスパートですが、嚥下障害の評価や対処法については必ずしも専門的な知識や経験を有しているとは限りません。嚥下外来では嚥下機能を評価し、適切な食事形態、摂取方法を指導します。必要に応じて嚥下障害に対する手術(後述)も検討します。 嚥下障害にどの様に対応するかを考える上で、嚥下障害の原因となっている病気の情報は非常に重要です。嚥下外来受診の際は、主治医の先生からの紹介状を是非持参してきてください。
3. 脳卒中等でリハビリを受けたが、嚥下障害が改善せず困っている
嚥下障害の最も多い原因は脳卒中(脳梗塞、脳卒中)です。脳卒中により生じた嚥下障害の多くは、適切なリハビリテーションで改善しますが、中には半年以上リハビリテーションを受けても、嚥下障害が改善せず口から食事が取れない方もいらっしゃいます。 全ての方に有効ではありませんが、難治性の嚥下障害の治療には手術という選択肢もあります(後述)。嚥下外来では難治性の嚥下障害の方に対する手術療法の適応についても診断を行なっています。できればリハビリ科の担当医の先生から、そうでない場合もかかりつけ医の先生からの紹介状を持参してください
4. 誤嚥性肺炎を繰り返している
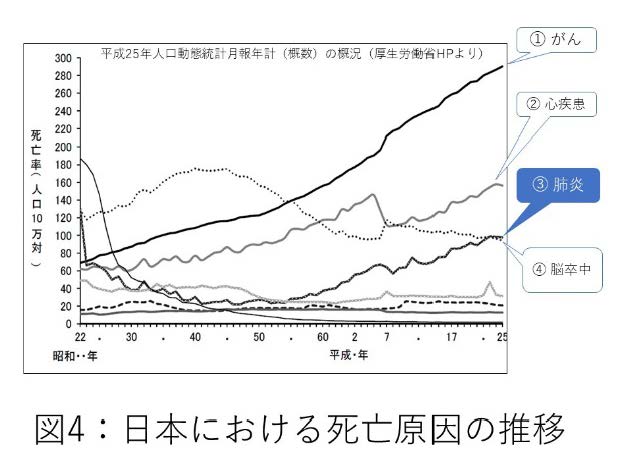
誤嚥性(ごえんせい)肺炎とは、食物や唾液を誤嚥して生じる肺炎の事です。日本の死亡原因は長らく、癌、心筋梗塞、脳卒中が三大原因でしたが、医療技術の進歩に伴って脳卒中などが減少する一方、肺炎が徐々に増加した結果、2011年以降は肺炎が死亡原因第三位となりました(図4)。肺炎で亡くなる方の9割以上は高齢者で、高齢者肺炎の8割が誤嚥性肺炎と言われています。日本は今や世界一の高齢化国ですが、日本社会の高齢化に伴い嚥下機能が障害された高齢者の方が増加した結果、誤嚥性肺炎が増加したと考えられています。 日本社会の高齢化に伴い高齢者の誤嚥性肺炎が増加したように、年を取るにつれて嚥下機能は徐々に低下してきます。しかし100歳を超えても元気に食事を楽しんでおられる方がいらっしゃるのも事実で、高齢だけで嚥下障害を生じることはむしろ少ないと思います。高齢であることに加えて、全身の高度の消耗・衰弱、栄養失調、嚥下障害を生じる薬剤の使用、かくれ脳梗塞、パーキンソン病など神経の病気、不適切な義歯の使用、義歯の損傷など、嚥下障害を生じる他の要因がある場合が少なくありません。嚥下外来では誤嚥性肺炎を繰り返す原因を明らかにし、誤嚥性肺炎を繰り返さないようにするお手伝いをしたいと思います。どうしても誤嚥性肺炎を防止できない場合には、誤嚥防止手術(後述)を行うことも検討します。 誤嚥性肺炎が生じる要因は多岐に渡りますし、これまでの肺炎の治療経過も重要な情報です。患者さんの普段の状態や過去の治療歴をよく知っている、かかりつけ医の先生からの紹介状を是非持参してください。
嚥下障害の手術
嚥下障害の主な治療は、原因となる病気の治療と嚥下機能訓練や栄養療法を中心としたリハビリテーションです。加えて義歯の調整や口腔ケアも重要です。嚥下障害の原因と病態を適切に診断し、適切な病気の治療とリハビリテーションを行なえば、多くの方の嚥下障害は改善しますが、重度の嚥下障害、進行性疾患の嚥下障害、高齢者の嚥下障害などでは嚥下障害が改善しない場合があります。東北大病院耳鼻咽喉・頭頸部外科では、その様な難治性の嚥下障害の方に対して、積極的に嚥下障害の手術を行なっています。
嚥下障害の手術は、以下の二つに大別されます。
1. 嚥下機能改善手術(図5)
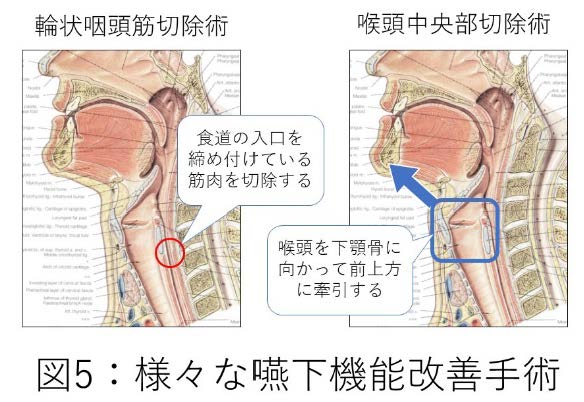
文字通り、嚥下機能を改善させることを目指した手術です。嚥下機能改善手術とは総称で、具体的な手術方法には輪状咽頭筋切除術、喉頭挙上術、咽頭形成術などがあります。 難治性の嚥下障害の方は、患者さんによって、「嚥下のときに喉頭がうまく挙上しない」、「嚥下のときに食道入口部が弛緩しない」などの問題が生じて嚥下ができない方がいます。その様な方は、嚥下障害を生じている病態に応じた嚥下機能改善手術を受けることによって嚥下機能の改善が期待できます。手術で改善が期待できる嚥下障害のタイプの方でないと嚥下機能の改善が得られないため、すべての難治性嚥下障害で効果が得られる訳ではありませんが、患者さんによっては劇的に嚥下障害が改善することがあります。 基本的には、しっかりと座った姿勢が取れる方、意識がはっきりしていてリハビリが可能な方、誤嚥した時に咳が出る方が対象になります。
2. 誤嚥防止手術
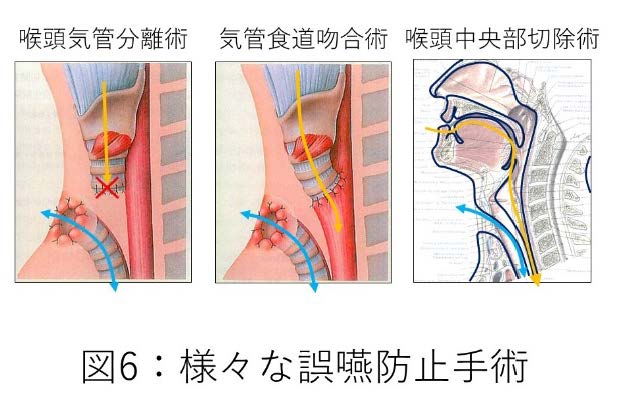
こちらも文字通り、誤嚥を防止する手術です。誤嚥防止手術も総称で、具体的な手術方法には喉頭中央部切除術、声門閉鎖術、気管食道吻合術などがあります。誤嚥防止手術はいずれの手術も空気の通り道である喉頭、気管と、食事の通り道である咽頭、食道を外科的に分離(切り離して空気の通り道を縫合して閉鎖してしまう)し、食物や唾液が絶対に誤嚥しないようにします。口から空気を呼吸することはできなくなるので、声を出すことはできなくなり、首に永久気管孔という呼吸するための穴が作られます。
声は失われますが、食事や唾液を誤嚥することはなくなるので、誤嚥性肺炎を完全に防止できます(永久気管孔に異物が入った場合は除きます)。嚥下機能は基本的には変化しないため、口から食べられる事を保証する手術ではありません。しかし、誤嚥や窒息の恐れがなくなるので、口から食べるチャレンジをすることができ、多くの場合ある程度は口から食べることができるようになります。
対象とする患者さんは、どうしても誤嚥性肺炎を防止することができず、将来的に肺炎により死亡する危険がある方が中心です。そのような方は慢性的に唾液等を誤嚥して慢性的な炎症状態にあり衰弱していることが多いのですが、手術を受けることによって誤嚥や肺の炎症が完全に停止し、栄養状態が良くなり、酸素投与が必要なくなったり、寝たきりの状態から離脱される方もいらっしゃいます。
80歳以上の高齢者、寝たきりの方、意識状態が不良の方も対象になりますが、自分で治療方針を決定できない患者さんの場合は、本当に手術をするべきか、ご家族の方も交えて慎重な話し合いが必要です。
嚥下外来を受診するには
受診にはかかりつけ医の先生などからの紹介状が必要です。また、嚥下外来は完全予約制となっています。紹介元の先生から嚥下外来(東北大学病院 耳鼻咽喉・頭頸部外科 摂食嚥下センター外来)受診の予約を取って頂く必要があります。紹介元の先生から嚥下外来をご紹介、受診予約して頂く流れは、東北大学病院ホームページの「患者さんの紹介について」に記載がありますので参照頂いてください。
前述の通り、嚥下障害の診断と適切な治療法の選択には、これまでの病気や普段の体調の様子などの情報がとても重要です。患者さんの普段の状態や過去の治療歴をよく知っている、かかりつけ医の先生からの紹介状を是非持参してください。
頭頸部腫瘍外来(頭頸部腫瘍センター)
1)頭頸部とは
「頭頸部」と呼ばれる領域は、口腔・咽頭・喉頭・鼻副鼻腔・唾液腺・甲状腺・耳といった広範囲な部位を含んでいます。これらの部位が聴覚・嗅覚・味覚のほか咀嚼・嚥下・呼吸・発声・構音という重要かつ多岐にわたる機能を担っているため、頭頸部腫瘍の治療にあたっては、その機能の温存、治療後の患者さんのQOL(quality of life 生活の質)を十分に考慮する必要があります。
2)診断から治療方針決定まで
頭頸部腫瘍は、声の変化や嚥下時の違和感、痛みや頸部の腫脹などの症状が出現して見つかる場合と、他の診療科で行った内視鏡検査や画像検査で偶発的に見つかる場合があります。頭頸部腫瘍センターでは、腫瘍の部位、広がり、リンパ節や他の臓器への転移の有無、腫瘍の組織型などの診断を行い、患者さんの併存症や臓器機能、重複する腫瘍の有無、摂食嚥下機能や御本人の治療に対する希望などを総合して治療方針を検討しています。頭頸部腫瘍の治療では、手術治療、放射線治療、薬物治療、歯科治療、リハビリテーション、栄養療法やサポーティブケア(支持療法)などを組み合わせた集学的な治療が求められています。すべての初診の患者さんに対し頭頸部腫瘍センターでのカンファランス(頭頸部キャンサーボード)を行い、治療方針の相談を行っています。

3)各治療の概要
A)進行がんに対する手術
頭頸部進行がんに対する手術には、口腔や頸部からアプローチする当科単独で行う術式の他に、形成外科と合同で行う遊離皮弁再建手術、歯科と合同で行う進行口腔がん手術、脳外科と合同で行う頭蓋底手術、総合外科と合同で行う咽頭・食道同時手術などがあります。当科ではこのような他の診療科との合同手術を年間50件以上行っており、腫瘍の治療と術後の機能維持の双方を目指しております。進行がんに対する手術治療においては、手術前後のリハビリテーション、栄養療法、歯科治療が重要であるため、多職種でのチーム医療を心がけています。
B)早期がんに対する手術
早期がん、特に早期咽喉頭がんに対する手術では、頸部に大きな創を作らない経口的手術を積極的に行っています。のどの腫瘍を口から挿入した手術器具を使って、必要十分な切除で摘出する鏡視下咽喉頭手術を多く行っています。また、2023年より手術支援ロボット「ダヴィンチシステム」を使ったロボット支援下手術を導入し、より正確で低侵襲な治療を目指しています。術者は、3D内視鏡による⽴体的かつ⾼解像度の視野を⾒ながらコンソールと呼ばれる操作装置から操縦し、術者の⼿の動きは術野においてロボットアームの先端に装着した手術機器の動きに忠実に再現されます。本術式では、良好な視野の下で可動範囲の広い⼿術器具を⽤いることで、従来では困難であった病変に対する経⼝的低侵襲⼿術が可能です。
C)進行がんに対する化学放射線療法
頭頸部腫瘍の中には放射線治療に対する感受性が高く、放射線治療を中心とした治療で根治が目指せる場合もあります。特に進行がんにおいては化学療法(抗がん薬)と組み合わせた化学放射線療法が重要な根治治療法の位置づけにあります。この治療法では、予定した治療を最後まで完遂することが治療効果を高めるために最も重要となるため、栄養療法、リハビリテーション、歯科治療、放射線により生じるやけどのケア、疼痛コントロールなどの支持療法を同時に行っていく必要があります。当科では治療の完遂だけでなく治療後の摂食嚥下機能などのがんサバイバーのQOL維持も目指した治療を心がけています。
D)再発転移がん・進行がんに対する薬物療法
根治が難しくなった再発転移頭頸部がん、また、進行がんの一部に対する治療として薬物治療を行っています。頭頸部がんにおいては、従来の抗がん薬に加え、分子標的薬、免疫療法(免疫チェックポイント阻害薬)、光免疫治療(頭頸部アルミノックス治療)など、またはその組み合わせが保険診療で行われています。当科では腫瘍内科と連携し、これらの薬物療法を患者さんの状態に応じて行っています。
4)各部位の腫瘍
A)口腔がん
口の中にできるがんの総称で、舌がんが最も多く発生します。その他、歯肉がん、頬粘膜がん、口腔底がん、硬口蓋がんがあります。喫煙・飲酒などの嗜好品の他、慢性歯周炎、口腔内の衛生状態や歯や義歯による刺激も発がんに関与していると考えられています。手術を中心とした治療が基本ですが、病理診断によるリスクに応じ術後補助治療(放射線治療を中心とする)を行う事があります。また、切除による欠損が大きい場合には形成外科と合同の遊離皮弁再建術が必要です。また、顎骨の欠損に対しては、歯科顎口腔外科や顎口腔顔面再建治療部、予防歯科などと共同で、義歯などの補綴物、骨移植や遊離骨筋皮弁再建手術、治療後のインプラントなどの治療を行っています。
B)下咽頭がん
のど仏(甲状軟骨)の真後に存在する食物の通り道で、食道に連続する部位に生じるがんです。飲酒・喫煙が発がんに関係しており、多発がんや重複がんが多い腫瘍です。早期がんに対しては内視鏡下の腫瘍摘出術(鏡視下咽頭悪性腫瘍手術)や放射線治療が選択されることが多いですが、食道がんとの重複が治療を難しくすることがあります。また、進行がんに対しては化学放射線療法による喉頭温存治療、適応となる症例に対し喉頭温存・下咽頭部分切除術が行われますが、いずれの治療も難しい場合には下咽頭喉頭摘出術が選択されます。喉頭摘出後は失声となり、永久気管孔を造設することになります。 また、リンパ節転移を起こしやすい腫瘍と知られ、手術治療の後に補助(化学)放射線治療が行われたり、化学放射線療法後の腫瘍残存・再発に対しては救済手術が行われたり、複数の治療法を組み合わせた集学的治療が行われます。
C)中咽頭がん
口を開くと見える範囲ののどにできるがんで、口蓋扁桃がん、舌根がん、軟口蓋がん、咽頭後壁がんに分けられます。喫煙・飲酒などの他、ヒトパピローマウイルス(HPV)が関与する発がんが近年世界的に増加しています。腫瘍の広がりや全身の状態によって手術治療または(化学)放射線治療が選択されます。手術治療としては、ロボット支援手術を含む鏡視下咽頭悪性腫瘍手術、遊離組織移植を伴う拡大切除手術があります。化学放射線療法の感受性(奏功しやすさ)も高いとされていますが、開口障害や放射線性顎骨壊死などの晩期合併症を起こしやすいことや比較的若年に発生しやすいことなどを考慮して、治療方針を考える必要があります。
D) 喉頭がん
多くは声帯に発生し、自覚症状として声のかすれを感じることもあります。声帯に発生した早期がんに対しては顕微鏡とレーザーを用いた喉頭微細手術が、喉頭蓋(声帯の上にある蓋のような構造物)に発生した早期がんに対しては鏡視下喉頭悪性腫瘍手術が行われます。腫瘍の広がりにより放射線治療が選択されることもあります。進行がんに対しては化学放射線療法による喉頭温存治療も行われますが、難しい場合は喉頭全摘術が選択されます。喉頭摘出後は失声となり、永久気管孔を造設しますが、気道と食道が分離されるため誤嚥はほとんど起こらなくなり、安全に食事摂取ができるようになるという利点もあります。
E)上咽頭がん
鼻腔と咽頭のつなぎ目付近から発生するがんです。鼻づまりや鼻出血、頸部リンパ節腫脹などを自覚症状として気づかれることが多いですが、時に滲出性中耳炎などの耳管機能障害から腫瘍がみつかることがあります。エプスタインバーウイルス(EBV)が発がんに関与すると言われ、若年で発症することも多いと言われています。放射線治療の感受性が高い腫瘍のため、放射線治療と抗がん薬治療の併用療法(化学放射線療法)が推奨されています。手術治療は再発や後から生じた頸部リンパ節転移などの特別な状況でのみ行われます。
F) 鼻・副鼻腔がん
鼻腔、副鼻腔に発生するがんで、鼻汁や頬部の腫れや痛み、しびれなど副鼻腔炎に類似した症状で見つかることがあります。上顎洞がんが最も多いですが、眼や脳と隣接した部位であるため、腫瘍の広がりや組織型に応じて多彩な治療が選択されます。手術治療としては、早期がんの場合は内視鏡下鼻副鼻腔手術、進行がんに対しては形成外科と合同の遊離組織移植を伴う拡大手術や脳神経外科と合同の頭蓋底手術が行われる場合もあります。また、非手術治療としては、一般的な化学放射線療法の他に、条件を満たせば、超選択的動注化学療法(動脈の中にカテーテルを挿入し、抗がん剤を腫瘍の栄養血管に超選択的に投与する方法)併用放射線治療を行っています。進行癌に対しても高い治療効果が期待され、顔貌の変化や摂食嚥下などの治療後の機能面でも優れた治療法と考えられています。
G)唾液腺がん
耳下腺、顎下腺、舌下腺などの大唾液腺と呼ばれる臓器や、主に口腔内に無数に存在する小唾液腺組織に発生するがんの総称です。非常に多彩な組織像を示すのが特徴です。悪性腫瘍の組織型の中にも低悪性度から高悪性度までのものを含み、良性腫瘍であっても悪性転化する可能性を持った組織型のものもあります。また、治療前に組織型、あるいは、良悪性の区別が難しいこともしばしばあります。治療法は手術による腫瘍切除が最も一般的ですが、悪性腫瘍の場合耳下腺内を通る顔面神経の合併切除を要する場合があります。また、放射線治療や薬物治療は限られた状況・組織型の腫瘍に対して選択肢となる場合もあります。
H)頸部食道がん
下咽頭と食道の接合部にあたる頸部食道と呼ばれる3cm程度の食道に発生するがんです。解剖学的には食道に含まれますが、部位や性質としては下咽頭がんと極めて類似しているため、下咽頭がんに準じた治療を行います。
I)聴器がん(側頭骨腫瘍)
耳にできるまれな腫瘍の総称です。 発生する部位で外耳がん、中耳がんに分類され、外耳がんが最多です。 早期がんの場合は外耳道やその周囲の限局された範囲を切除する手術が、進行がんに対しては形成外科と合同の遊離組織移植を伴う拡大手術や脳神経外科と合同の頭蓋底手術が行われる場合もあります。手術治療が難しい、あるいは、腫瘍の組織型により(化学)放射線治療が行われる場合もあります。
J)甲状腺がん
甲状腺に発生するがんで、大きくは分化がんと未分化がんに分類され、分化がんの中では乳頭がんが最多です。一般的に分化がんは緩徐に進行するのに対し、未分化がんは急速に進行するため予後は極めて不良です。治療は手術治療が中心ですが、当院では総合外科と連携の上、診断・治療にあたります。腫瘍の状態や組織型によっては、放射性ヨード内用療法や分子標的薬などの薬物治療が選択されることもあります。
睡眠医療センター(耳鼻科部門)
睡眠医療センター 耳鼻科部門では以下の疾患を主に扱っております。
1)小児の睡眠呼吸障害(特に、2歳以下の乳幼児、合併症があるお子さん、睡眠低換気を伴う重篤な症例)
小児のいびきや無呼吸は、成長発達に影響をします。他院では評価、治療が困難な乳幼児、顎顔面奇形や全身の疾患を伴うお子さん、陥没呼吸と成長障害など合併症を伴う重症睡眠呼吸障害児を主に対象として、内視鏡やレントゲンによる評価、終夜睡眠ポリグラフ(PSG)を行い、手術や投薬治療を行います。
2)鼻閉のため持続陽圧呼吸法(CPAP)が行えない方
鼻腔通気度やCT、採血で評価のうえ、鼻腔形成術や投薬治療を行います。
3)手術を希望する成人の閉塞性睡眠時無呼吸
一部に口蓋垂軟口蓋咽頭形成術の適応になる方がいらっしゃいます。検査の上、適応のある方には手術を行います。その他、顎顔面の骨切り術、前述した鼻腔形成術のご提案をする場合もあります。いずれも、手術前後に検査が必要です。
レーザーを使用したいびきの日帰り手術は行っておりません。
CPAPが使用困難な方は、舌下神経刺激装置埋込術の適応がある場合があります。
4)舌下神経刺激装置埋込と長期管理
重症の睡眠時無呼吸にもかかわらずCPAPをどうしても使用できない方を対象に、2021年から保険治療が行えるようになった新しい治療法です。埋込には年齢や体重、閉塞部位などいくつかの条件があります。また、作動させるまでには最低3回の入院(術前検査、手術、術後の機器設定)が必要になります。
受診方法
受診には紹介状が必要です。かかりつけ医からの紹介状をご用意いただき紹介元の医療機関から、耳鼻咽喉・頭頸部外科の一般外来をご予約ください。
成人の通常の睡眠時無呼吸などは、呼吸器内科 睡眠医療センター(毎週水曜日)にご予約ください。
ご不明な点は、022-717-7755 耳鼻科外来にお電話をお願いします。
年間症例数
(2023年)
| 耳科手術 | 鼓室形成術 | 54件 |
|---|---|---|
| 人工内耳埋込術 | 19件 | |
| アブミ骨手術 | 9件 | |
| 顔面神経減圧手術 | 8件 | |
| 鼻科手術 | 内視鏡下鼻副鼻腔手術 | 91件 |
| 口腔咽喉頭手術 | 口蓋扁桃摘出術 | 83件 |
| 喉頭微細手術 | 29件 | |
| 喉頭形成手術 | 18件 | |
| 嚥下機能手術 | 4件 | |
| 頭頸部腫瘍手術(舌癌、咽頭癌、喉頭癌、鼻副鼻腔癌、良性腫瘍手術など) | 336件 | |
新患、新入院患者数(2024年度)
| 新患数 | 1,700人 |
|---|---|
| 新入院患者数 | 1,224人 |
関連記事
- 2025.06.26
- NECと東北大学病院 2024年度人工知能学会 現場イノベーション賞 金賞を受賞
- 2024.08.19
- 令和6年度 第1回宮城県アレルギー研修会開催のお知らせ(9/24開催)
- 2024.07.01
- 広報誌「hesso(へっそ)」44号を発行しました
- 2024.03.29
- 令和5年度 病院長賞表彰式を執り行いました
- 2023.06.02
- 東北初・手術支援ロボット「ダヴィンチ」による咽喉頭がん手術を開始

 TEL
TEL アクセス
アクセス
 交通アクセス
交通アクセス