※m3.com地域版『東北大学病院/医学部の現在』(2022年6月10日(金)配信)より転載
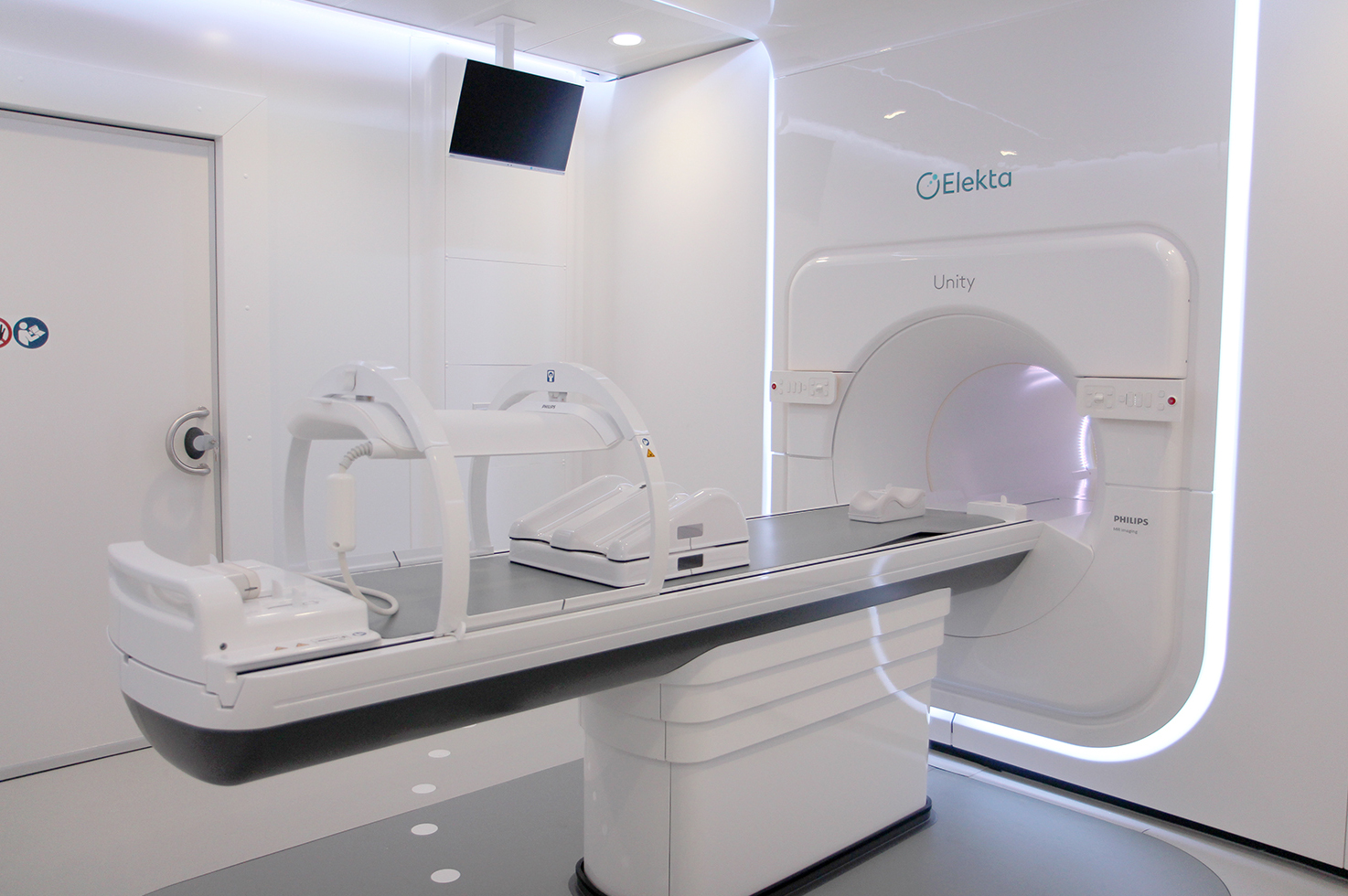
国立大学病院で最多の放射線治療実績を有する東北大学病院放射線治療科。2021年11月には東北初、全国は2台目となる待望のMRI一体型放射線治療装置「MRリニアック」を導入し、2022年2月28日に第一例目の治療が行われた。2012年、同院歴代最年少で教授に就任した放射線治療科の神宮啓一教授に、同院における放射線治療の取り組みを聞いた。(2022年4月22日インタビュー、計2回連載の2回目)
――MRリニアックによる治療のメリットを教えてください。
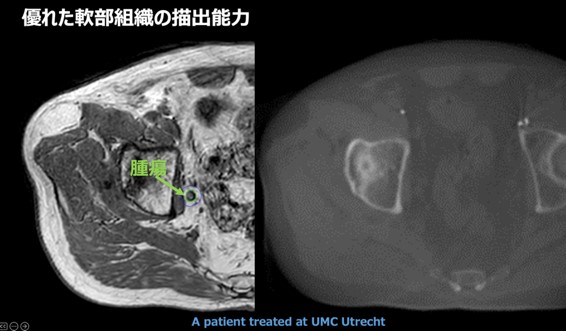
大きく三つあります。一つ目は、軟部組織の抽出能力です。こちらの画像(下図)は、右側が従来のリニアックに搭載されているコーンビームCT、左側がMRリニアックと同じ1.5 テスラのMRIで撮った骨盤の中の画像です。右側は消化管、骨、筋肉がぼやっと見えていますが、腫瘍そのものはほとんど見えません。一方、左側のMRIでは腫瘍もその周辺の組織も輪郭をくっきり見ることができます。これまでは、照射開始直前に撮影した右側の画像をもとに、この辺りに腫瘍があるだろうという位置に放射線を照射していました。この場合、照射範囲に“のりしろ(マージン)”をとるため、腫瘍周囲の正常組織の被曝をできるだけ抑えた量の放射線を照射する必要がありました。今回の装置では、左側のMRI画像を得ることができますので、マージンを最小限に抑え、ピンポイントでより強い放射線をあてることが可能となります。
二つ目は、放射線照射中にリアルタイムでMRI画像を取得することができる点です。これまでは治療前にあらかじめ腫瘍の中あるいはそばに金属マーカーを入れておき、X線透視にて腫瘍の動きを確認するか、動く範囲を予想して大きめのマージンを設定していました。今回の装置では、放射線照射中に0.2秒遅れで体内を明瞭に描出できるので、金属マーカーを体内に入れる必要がなく、かつ呼吸などによる腫瘍の動きに合わせ照射が可能です。
三つ目は、この装置を導入するに至った最大の理由ですが、これまで大きな課題だった、照射が本当に腫瘍に効いているのかを判断することが可能となる点です。今回の装置では腫瘍の質を画像化することができます。
――具体的に教えてください。
MRリニアックではfunctional MRIという機能を使って、腫瘍の形を見るだけではなく、腫瘍の細胞の密度や酸素濃度を描写することができます。腫瘍は異常血管が多く、正常血管と比べて血流がうまく運べないため酸素濃度が低いのですが、酸素がないと放射線による細胞障害を固定化できない、つまり抗腫瘍効果が得られにくいという課題があります。
しかし、本装置では低酸素領域を画像で判別することができ、酸素濃度が低いところを狙ってより強い放射線を当てるというような治療が可能となるわけです。また腫瘍密度が高い部位を描出するADC画像を撮像することで、どこに腫瘍細胞が多く残っているか、あるいはその効果も描出することができます。同様に腫瘍細胞が多く残っている部位へ強い放射線をあてることも可能となり、これまで以上に抗腫瘍効果が期待できます。

――実際の治療の様子は。
MRリニアックでは、一回の治療に40分程度かかります。じっと動かずに寝ている必要があるという点においては患者さんの負担はありますが、例えば前立腺がんの治療では、1回の放射線量を安全に増やすことで、これまで2カ月かかっていた治療が5回で終了します。月水金と一日おきに外来にきていただき、その5回で終了です。入院する必要もなく、仕事も続けられます。
一例目の患者さんは、一回あたり43分の照射を行いました。その間に膀胱に尿がたまり膀胱に押されて腫瘍が動くのですが、腫瘍の位置を見ながら放射線の位置をほぼリアルタイムに変更することができました。これができないと、腫瘍はもちろん、その周辺組織にどの程度影響があるのかがわかりません。金属マーカーを入れた場合でもエックス線で確認して、ずれてくると治療を中断することもありましたので、この機能の差は非常に大きいです。

――前立腺がん以外も治療対象になるのでしょうか。
優先順位はありませんが、現時点では従来の治療では長期間の通院が必要だった前立腺がんから開始しました。今後、食道がん、肝臓がん、膵臓がん、脳腫瘍なども対象としていきます。この治療法は世界的にも標準的なものではないため、全て手探りの状態です。われわれがエビデンスを作っていかなければなりません。例えば、オリゴ転移に対しても有効なことが期待されます。今はまだ世界で37台(2021年10月現在)しかありませんが、今後は、MRリニアックが標準的な治療になるでしょう。
――今後の展望は。
東北大学病院はIMRTの治療を始めた時も日本で最初の4施設の一つでした。新しい技術をどんどん取り入れていくので、地域の病院からの評価もあって患者さんの紹介が多いですし、われわれも断らないのがモットーで、治療件数は国立大学病院で最多です。
放射線治療は高額な機器が必要な医療です。将来的には集約化が進んでいくのだと思います。同時に、治療後は患者さんを地元の病院に戻す、という流れも必要です。このような治療の都市部と地方の診療連携の構築は大学病院の責任だと考えています。
この10年で宮城県内外の10の病院に放射線治療医を新たに配置しました。10年前には常勤医がいなかった病院にもほとんど配置ができてきており、IMRTの施設用件の一つである常勤医2人体制も少しずつ増えてきています。大学の使命として、引き続き若い医師を増やしていかなければなりません。こういった先進的な装置に興味を持って入局してくれることを期待しています。
【取材・文・撮影=東北大学病院 溝部鈴】